por Juan C. Linares Casas, Alberto J. Muniagurria y Eduardo Baravalle
El examen del aparato cardiovascular comprende el examen del pulso venoso yugular, del pulso arterial, de la tensión arterial y el examen cardíaco efectuado a través de la pared anterior del tórax. Para comprender en su totalidad el aparato cardiovascular se debe tener en cuenta que este sistema está conformado por cámaras y tuberías, que guardan diferentes presiones. Estas diferencias de presión generan un movimiento de líquidos en las tuberías y en las cámaras.
En distintas regiones del cuerpo se pueden detectar movimientos y ruidos que ayudan al médico a ubicarse en los diferentes momentos del ciclo cardíaco.
Es conveniente que el estudioso de esta metodología conozca en detalle la fisiología del aparato cardiovascular, tanto en su parte mecánica como eléctrica, para interpretar los hallazgos del examen físico. Es por ello que será de suma utilidad conocer en forma aislada y combinada los diferentes registros gráficos del pulso venoso, el pulso arterial, el impulso ventricular izquierdo el electrocardiograma y el fonocardiograma. En conjunto, el pulso arterial, el impulso ventricular izquierdo (IVI) y los ruidos cardíacos registran las actividades de las cavidades izquierdas. El pulso venoso es el parámetro hemodinámico de las cavidades derechas. Los hallazgos del examen del aparato cardiovascular tienen un alto índice de correlación con los hallazgos efectuados en la necropsia del paciente. El examen del aparato cardiovascular se efectúa empleando la metodología que sugiere Proctor W. Harvey, de "los cinco dedos": interrogatorio, examen físico, laboratorio, radiología y estudios complementarios (figura 8-1).
PULSO VENOSO
El pulso venoso, pulso venoso cervical o pulso venoso yugular, es una onda de volumen que se observa en la inspección de la vena yugular interna y externa en el lado derecho del cuello. Es un elemento clínico de gran valor, que expresa la dinámica del retorno venoso al corazón derecho. Las ondas del pulso venoso reflejan los cambios de volumen de la aurícula derecha en cada momento del ciclo cardíaco. La presión venosa indica la presión auricular derecha. Estos datos permiten obtener una información valiosa sobre el llenado del ventrículo derecho.
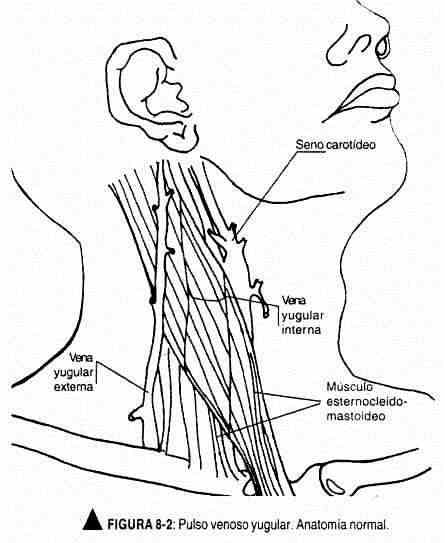
Técnica del examen. La onda pulsátil debe ser buscada en la zona de inserción clavicular del músculo esternocleidomastoideo, que es donde se encuentra la vena yugular interna, o bien directamente en la vena yugular externa. Esta última puede pasar inadvertida en casos de hipertensión venosa. Por ello, para medir la presión venosa, se debe tomar siempre como referencia el extremo oscilante del pulso venoso de la yugular interna derecha (figura 8-2).
El paciente debe ubicarse en decúbito dorsal con la cabecera de la cama elevada a 45°. En esta posición, el extremo oscilante de la vena yugular se encuentra inmediatamente por encima de la clavícula. Al reclinarse el paciente el nivel ascenderá a lo largo del cuello hasta esconderse en el ángulo mandibular. En la posición erguida, en cambio, el pulso desaparecerá por detrás de la clavícula.
Si bien lo ideal es trabajar con una cama con cabecera móvil, ello no siempre es posible. Si se utiliza una almohada para inclinar al enfermo, la misma debe incluir los hombros; de lo contrario, al flexionar el cuello se puede dificultar la observación.
El médico deberá ubicarse a la derecha del paciente y contar con una luz tangencial que favorezca la producción de sombras tenues, que facilitarán la visión de la onda pulsátil. El paciente debe dirigir la cara hacia la izquierda, en tanto que el médico, con su mano derecha, debe buscar un latido arterial próximo a fin de utilizarlo como referencia en el ciclo cardíaco. Este latido puede ser el de la carótida izquierda o el impulso ventricular izquierdo.
El pulso venoso debe ser evaluado del lado derecho del cuello, puesto que en un 25% de personas normales se puede observar una ingurgitación yugular del lado izquierdo por la presencia de la arteria innominada que comprime la vena yugular.
Características del pulso venoso. Hay elementos que definen claramente el pulso venoso, que fueron estudiados por T. Lewis y P. Wood: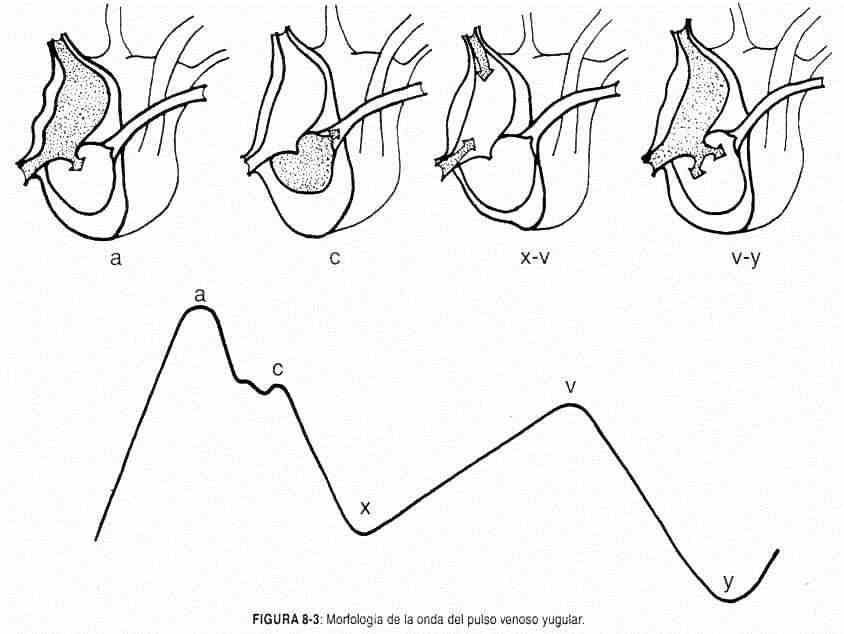
- el pulso venoso es suave, difuso y ondulante, como la marea;
- puesto que se trata de una onda de volumen, se ve, pero no se palpa;
- el nivel de la onda varía con la respiración, siguiendo en forma pasiva las modificaciones de la presión intratorácica. Desciende en la inspiración y sube en la espiración:
- el nivel del pulso varía con los cambios de postura siguiendo la influencia de la gravedad, y por tanto es más alto en la posición horizontal que en la vertical;
- si se comprimen las venas yugulares en la base del cuello desaparecerá el pulso venoso y se ingurgitarán las venas yugulares;
- la compresión abdominal normalmente eleva la presión venosa yugular, a veces por aumentar la presión venosa de llenado y otras veces porque modifica la presión intratorácica; esto es momentáneo.
- la característica más llamativa del pulso venoso es su configuración.
Configuración del pulso venoso. Por cada ciclo cardíaco el pulso venoso consta de dos ondas con cuatro crestas (a, c, v y h) y dos senos (x e y) (figura 8-3).
La cresta a (u onda a) (auricular) se debe a la contracción auricular; es, pues, presistólica, y precede al latido carotídeo. El seno x es la onda dominante del pulso venoso; se produce casi con certeza por la relajación de la aurícula (diástole auricular), expresando así la disminución de la presiónauricular durante la fase expulsiva de la sístole ventricular, y es la responsable del clásico colapso sistólico del pulso venoso. Cabe señalar que algunos autores consideran que el seno x se origina por el desplazamiento sistólico del plano tricuspídeo hacia la punta. La cresta c (carotídea), que interrumpe a menudo al seno x descendente, fue atribuida por Mackenzie al efecto contiguo del pulso carotídeo. Se produce durante la fase de expulsión de la sístole ventricular.
La cresta v (ventricular) corresponde al llenado de la aurícula derecha y se cree que se debe al aumento de presión intraauricular consecutivo al abombamiento de la válvula tricuspídea. Comienza al final de la fase de expulsión. Su trazo ascendente se debe a la acumulación progresiva de sangre en la aurícula y las venas cavas, mientras permanece cerrada la válvula tricúspide. Su vértice corresponde a la apertura de ésta, o sea, al vaciado venoso.
El seno y descendente es la vertiente descendente de la onda v, como el seno x lo es de la onda a, y expresa por tanto la fase del llenado ventricular rápido. Es, pues, un seno diastólico (x es sistólico), poco marcado, porque en condiciones normales el desnivel tensional o gradiente auriculoventricular derecho es pequeño y las presiones se igualan rápidamente.
La cresta h es pequeña y de escaso valor clínico. Se presenta si la frecuencia cardíaca es baja. En condiciones normales no es visible, pero sí registrable al final del seno y.
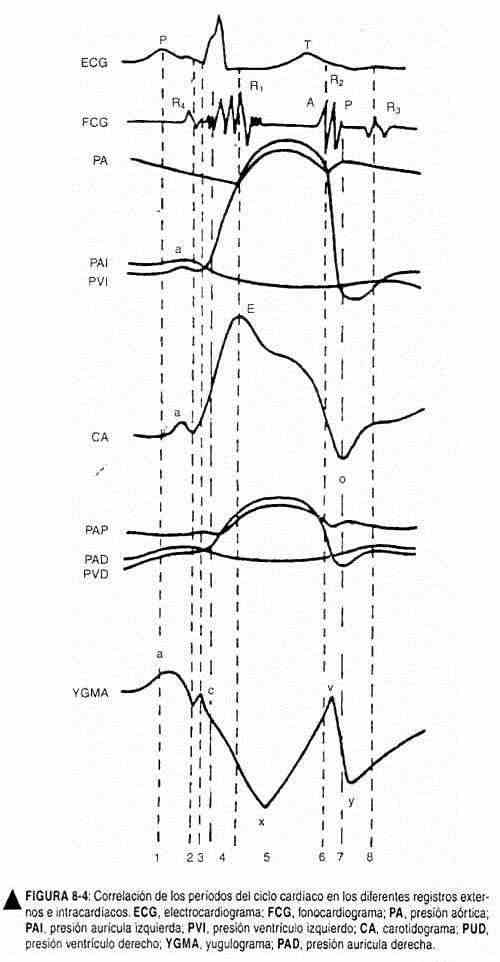
Por tanto, y a diferencia del latido arterial, el pulso venoso se caracteriza por el clásico colapso sistólico, debido a que la onda dominante normal es el seno x. Para ubicarlo en el tiempo se puede tomar como referencia el primer ruido o, mejor aún, el pulso carotídeo, que coincide exactamente con el seno x descendente (figura 8-4). La cresta a, por su parte, es presistólica; la cresta v ocurre en la última parte de la sístole, y el seno y es evidentemente diastólico. Todas estas ondas son claramente distinguibles en casos de frecuencia ventricular lenta. Las diferencias entre pulso venoso y pulso carotídeo se observan en la tabla 8-1.
| Tabla 8-1. Diferencias entre pulso venoso y pulso carotídeo | |
| Pulso venoso | Pulso carotídeo |
| Se ve y no se palpa | Se ve y se palpa |
| La onda a está antes del primer ruido | Onda pulsátil después del primer ruido |
| Difuso y ondulante | Vigoroso |
| Cuatro ondas positivas y dos negativas | Una onda positiva |
| Cambia de nivel con la posición | No cambia de nivel con la posición |
| Desaparece por la presión | No desaparece por la presión |
| Desciende en la inspiración | No desciende en la inspiración |
| Reflujo hepatoyugular (patológico) | No hay reflujo hepatoyugular |
Presión venosa. Constituye el otro capítulo del examen del pulso yugular. La altura del pulso venoso se correlaciona con la presión venosa central. La distancia vertical entre el tope oscilante de la vena yugular interna y el ángulo esternal de Louis mide la presión venosa central (P.V.C.) en centímetros de sangre, similares a centímetros de agua, debido a que la densidad de la sangre es de 1,056. Lewis eligió el ángulo esternal porque guarda una relación fija con la aurícula derecha, unos 5 cm por encima de su centro geométrico, tanto en posición erguida como en decúbito. La presión venosa yugular normal oscila entre +3 y -7 cm con referencia al ángulo de Louis y con el paciente en posición horizontal (Zarco) (figura 8-5). Cuando se estima la presión venosa central es preciso señalar la posición del paciente, pues la gravedad modifica levemente la presión venosa, que es máxima en decúbito y mínima en la vertical.
EXAMEN CARDIACO
Inspección y palpación del precordio
La inspección y la palpación del precordio han sido profundamente estudiadas y perfeccionadas en los últimos años; proporcionan datos de notable utilidad y exactitud. Estas maniobras presuponen conocer la localización de las estructuras cardíacas y vasculares que se hallan por detrás de la pared torácica. El ventrículo derecho se encuentra en los espacios intercostales izquierdos cuarto y quinto, mientras que su infundíbulo y la arteria pulmonar se proyectan en el tercero y segundo espacios intercostales izquierdos, junto al esternón. La aurícula derecha, en su reborde derecho, se encuentra en la porción inferior del borde esternal derecho, en tanto que la aurícula izquierda está por detrás del ventrículo derecho y sólo sobresale la orejuela a nivel del tercer espacio intercostal izquierdo. La raíz aórtica se proyecta a la derecha del esternón, a la altura del segundo espacio.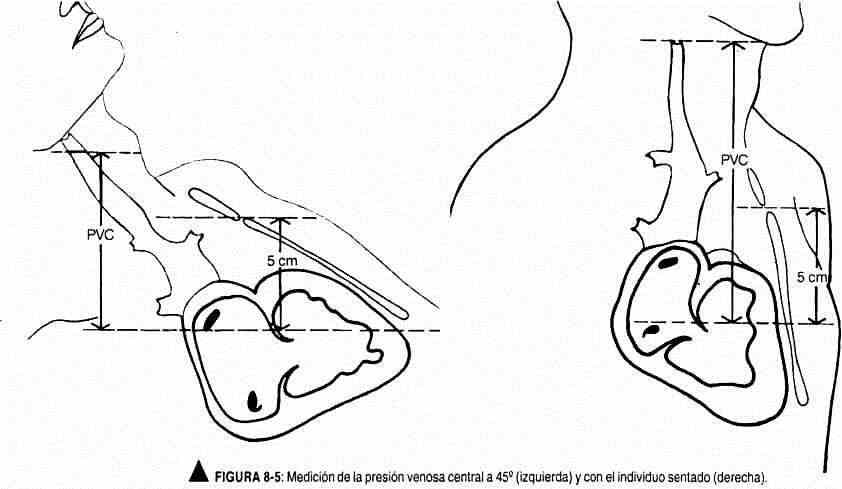
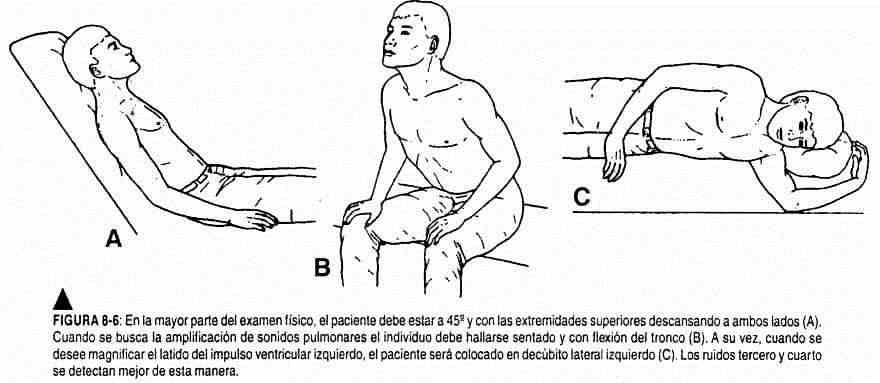
El examen clínico debe llevarse a cabo con el paciente en decúbito dorsal con la cabeza levemente levantada o, mejor aún, con el tronco inclinado a 30° o 45° de la horizontal, y después en decúbito lateral izquierdo (figura 8-6). Es recomendable el uso de una lámpara de mano para proyectar una luz tangencial sobre las diversas regiones torácicas y cervicales. De este modo se harán más evidentes las elevaciones y retracciones de las distintas zonas que se examinan. El médico debe situarse a la derecha del paciente. Realizará la palpación colocando su mano derecha sobre el precordio, abarcando primero la región apexiana, luego el mesocardio y la región esternal baja, y por último la base a ambos lados del esternón, tomando la mano del médico la forma del corazón (figura 8-7).
Los latidos precordiales son en general más perceptibles a la inspección y la palpación en los niños y adolescentes, así como en las personas de tórax delgado.
Áreas. Para la inspección y palpación se deben evaluar las siguientes zonas: a) apical o del choque de la punta del corazón; b) ventricular derecha o área tricuspídea; c) pulmonar o paraesternal izquierda, a nivel del segundo espacio intercostal; d) aórtica o paraesternal derecha, a nivel del segundo espacio intercostal; e) epigástrica; f) esternoclavicular derecha e izquierda. A estas regiones se debe agregar la zona situada a la derecha del latido apexiano, hasta el esternón y el apéndice xifoides.
Área apical. En el área apical se palpa el impulso ventricular izquierdo, que es habitualmente el movimiento precordial más notable. También se lo conoce con el nombre de choque de la punta, latido apexiano o punto de máxima intensidad. No debe confundirse como el punto de máxima intensidad (P.M.I.) precordial, ya que, si bien en los sujetos sanos y en muchos enfermos ambos coinciden, en algunos pacientes cardiópatas pueden ser diferentes. En muchos pacientes con crecimiento ventricular derecho o biventricular el P.M.I. corresponde en realidad al latido del ventrículo derecho.
 El impulso ventricular izquierdo se palpa y a veces se observa en las personas normales a nivel del quinto espacio intercostal izquierdo, y excepcionalmente en el tercero, cuarto o sexto espacios intercostales izquierdos, sobre o por dentro de la línea medioclavicular. Constituye una elevación sistólica de 1 a 2 cm de diámetro y de 0,5 a 1 mm de amplitud.
El impulso ventricular izquierdo se palpa y a veces se observa en las personas normales a nivel del quinto espacio intercostal izquierdo, y excepcionalmente en el tercero, cuarto o sexto espacios intercostales izquierdos, sobre o por dentro de la línea medioclavicular. Constituye una elevación sistólica de 1 a 2 cm de diámetro y de 0,5 a 1 mm de amplitud.
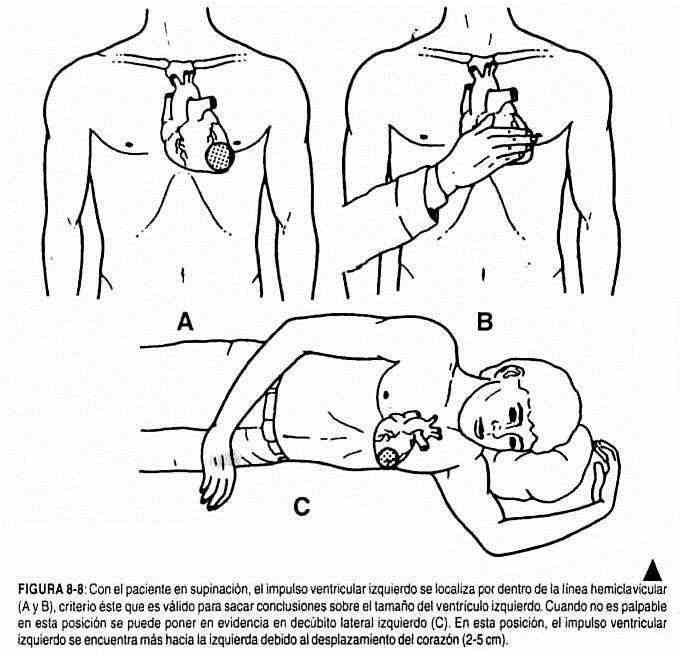
Es interesante señalar que las relaciones entre el impulso ventricular izquierdo y el corazón visto radioscópicamente no son siempre sencillas. Si bien el latido corresponde habitualmente al vértice o punta del ventrículo izquierdo, a veces coincide mejor con una zona situada a 1 cm por encima y por fuera de la parte más inferior e izquierda de la silueta cardíaca (Fishleder).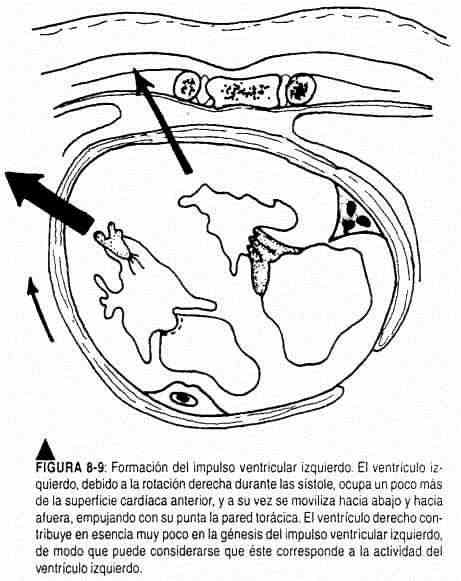
Normalmente el impulso ventricular izquierdo se desplaza de 2 a 5 cm a la izquierda si el individuo se coloca en decúbito lateral izquierdo (figura 8-8) y de 0,5 a 3 cm hacia la derecha si se ubica en decúbito lateral derecho.
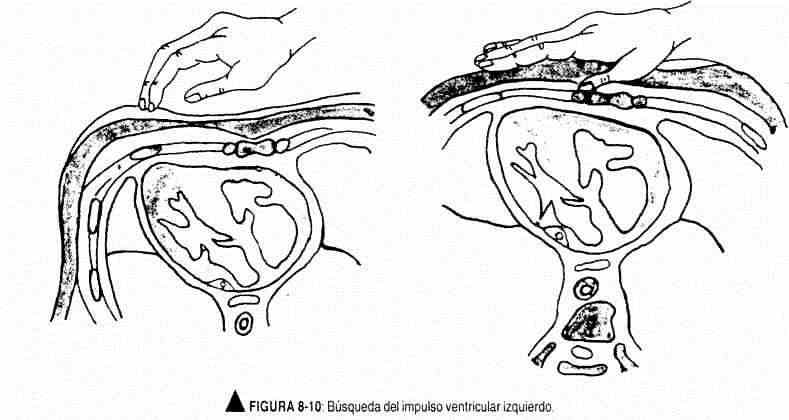
Si bien en la producción de los latidos precordiales participan varios factores, el impulso ventricular izquierdo tiene su génesis en la torsión del corazón hacia la derecha (figura 8-9) que da lugar a un mejor contacto del ventrículo izquierdo y del tabique interventricular con la pared torácica, especialmente a nivel del ápex izquierdo, con el consiguiente levantamiento sistólico. Para examinar el impulso ventricular izquierdo se debe colocar la mano, con la palma hacia abajo, sobre la pared torácica, ubicando el pulpejo de los dedos en el área apical descrita, hasta localizar el punto geométrico de máximo impulso (figura 8-10). Si no se percibe allí, se deberá colocar al paciente en decúbito lateral izquierdo y buscar el latido en espiración profunda, recordando los desplazamientos que ocurren en el impulso al adoptar los decúbitos laterales. No sólo se deberá precisar su localización, sino también su extensión y carácter (amplitud, duración y fuerza). La duración del impulso ventricular izquierdo ocupa el primer tercio de la sístole cardíaca (figura 8-11).
Área ventricular derecha. Esta área se halla en los espacios intercostales tercero, cuarto y quinto a la izquierda del esternón. En los individuos normales se pueden percibir suaves pulsaciones, que en forma ocasional pueden ser más amplias, sobre todo en adultos delgados o niños ansiosos.
Área aórtica. Los latidos en esta zona son siempre anormales.
Área epigástrica o subxifoidea. Se localiza en el ángulo formado por el apéndice xifoides y los cartílagos costales. En individuos normales y delgados se puede palpar el latido aórtico. En los niños es útil la palpación de esta zona tratando de percibir la pared inferior del ventrículo derecho; para ello se coloca la mano de plano y hacia arriba, con el pulpejo del índice derecho dirigido hacia el hombro izquierdo del niño hasta hacer impacto con el ventrículo derecho. Esta maniobra se hace más evidente en la inspiración sostenida.
Área esternoclavicular. Esta área incluye el manubrio esternal y las articulaciones esternoclaviculares derecha e izquierda. Normalmente no se palpa ninguna pulsación.
Auscultación
Fishleder define a la auscultación como el arte de explorar las funciones del corazón por medio del oído. Y es que, en la actualidad, este método exploratorio ha resurgido renovado desde los bajos niveles en que había sido colocado. Esta trasformación respondió a dos causas: al conocimiento más profundo de la fisiología y la fisiopatología cardiovasculares y a la confrontación de la signología no sólo con los hallazgos necrópsicos, sino con la hemodinamia y la anatomía en f vida del paciente. Se podría decir que la auscultación es la etapa cumbre de la exploración clínica del corazón.
Breves nociones de acústica. Los ruidos que nacen en las estructuras cardíacas tienen una frecuencia que varía entre 5 y 700 c/seg y alcanzan raramente, para ciertos soplos, valores de hasta 1000 c/seg o más. Recordando que los sonidos cuyas vibraciones son inferiores a 16 c/seg no son audibles por el hombre, cierto número de ruidos cardíacos caen en la zona infrasonora y no pueden ser percibidos. Estos son los causados sobre todo por el impulso ventricular izquierdo y por los fenómenos que se producen en el curso de la contracción de las aurículas y del llenado ventricular rápido.
Los sonidos de baja frecuencia (16-128 c/seg) no son fáciles de auscultar, pues se hallan cerca de los límites inferiores de la audibilidad. El tercero y el cuarto ruidos pertenecen a esta categoría. Los sonidos de frecuencias medias (128-256 c/seg) constituyen la mayoría de las vibraciones sonoras auscultables de origen cardíaco. Los sonidos de alta frecuencia (256-512 c/seg) también son de muy poca intensidad. Algunos soplos diastólicos débiles de insuficiencia aórtica y los ruidos de prótesis valvulares pertenecen a este grupo. Los ruidos normales casi no tienen vibraciones audibles superiores a 250 c/seg.
El estetoscopio (del griego stetos, pecho, y skopein, examinar) es un instrumento que permite escuchar los ruidos originados en el cuerpo sin aplicar directamente el oído sobre la zona en estudio. Fue inventado por Laennec en 1816. El estetoscopio ideal para el examen cardiovascular debe tener dos piezas, una para las frecuencias bajas y otras para las altas. Por ello, el biauricular provisto de campana y membrana en una pieza única es el que se ha extendido universalmente.
El estetoscopio de campana es superior para auscultar los ruidos débiles de media y baja frecuencia, como los ruidos tercero y cuarto y los soplos diastólicos de llenado mitral. Por otra parte, la sensibilidad de la campana dependerá de la presión con que sea aplicada a la pared: una presión suave trasmite mejor las bajas frecuencias (tercero y cuarto ruidos, soplos mesodiastólicos); en tanto que una presión fuerte hace que la campana se comporte como membrana, al convertir a la piel en un diafragma rígido, y elimina los sonidos de baja frecuencia.
El estetoscopio de membrana filtra los ruidos de frecuencia baja en beneficio de una mejor percepción de los de tonalidad más alta y de escasa intensidad. Por ello la membrana es mucho más útil en la auscultación de las zonas de base, especialmente en los soplos diastólicos de regurgitación y en el desdoblamiento de los ruidos.
Incluso existen soplos débiles de alta frecuencia (en la insuficiencia aórtica, por ejemplo) que se oyen mejor con la oreja desnuda y que no son percibidos con el estetoscopio de membrana. Ello está perfectamente de acuerdo con la extrema sensibilidad del oído humano a las frecuencias altas.
Técnica de la auscultación. La auscultación es una técnica que sólo se adquiere por el aprendizaje junto a la cabecera del paciente. Como señalara acertadamente Paul Wood, cuando un médico experto oye un débil soplo diastólico, ello no quiere decir que tenga mejor oído ni mejor estetoscopio, sino que ha adquirido un poder más selectivo de concentración.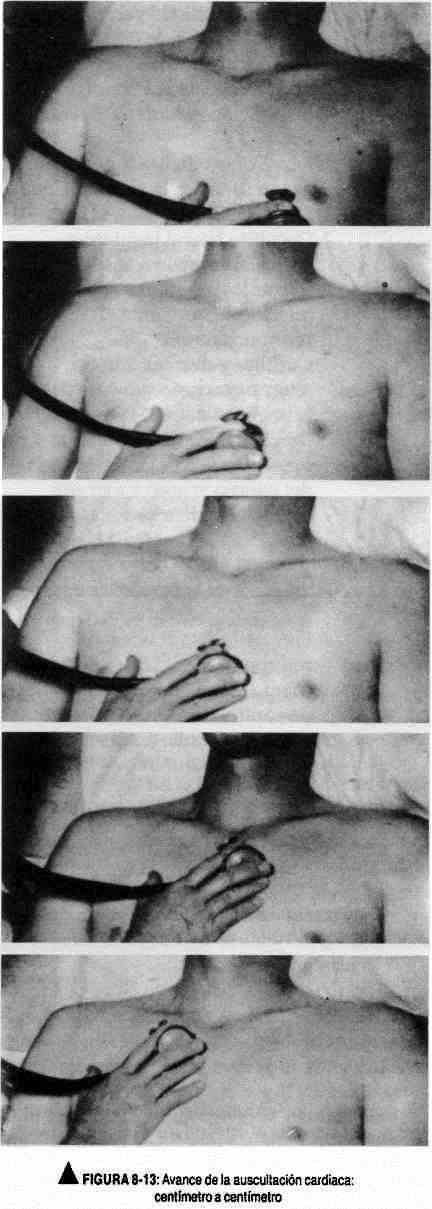
Realmente esta técnica semiológica se basa fundamentalmente en la aptitud de concentración del médico explorador.
La habitación donde se ausculta debe ser si] y lo más aislada posible con cortinas y alfombras bien iluminada y con temperatura agradable.
El médico estará sentado a la derecha del paciente, en posición confortable. El paciente, recostado en una camilla, debe hallarse cómodo y tranquilo.
Si es un hombre, tendrá el torso desnudo, y si es una mujer deberá colocarse un paño durante la auscultación, desplazándolo de acuerdo con el área a examinar.
La auscultación debe realizarse siguiendo una técnica sistematizada. Así, es necesario conocer los llamados focos o áreas clásicas de la auscultación cardíaca, que son los siguientes (figura 8-12).
- El área mitral o área apical o, mejor aún, área ventricular izquierda, se localiza habitualmente a nivel del ápex (cuarto o quinto espacio intercostal izquierdo y línea hemiclavicular).
- El área tricuspídea, o área ventricular derecha, incluye la parte más baja del esternón y los espacios intercostales cuarto y quinto, de 2 a 4 cm a la izquierda y 2 cm a la derecha del esternón.
- El área aórtica se encuentra en el segundo espacio intercostal derecho, junto al borde esternal.
- El área pulmonar, en el segundo espacio intercostal izquierdo paraesternal. Se extiende por arriba hasta la clavícula y por abajo hasta el tercer espacio intercostal.
Aunque estas áreas y sus localizaciones son de gran importancia desde el punto de vista didáctico y por su difusión en la nomenclatura cardiológica, el explorador no deberá limitar su examen a ellas. Es importante examinar también el mesocardio, que es la zona comprendida entre las cuatro áreas ya citadas; el área accesoria aórtica, en el tercer espacio intercostal izquierdo, adyacente al esternón, el epigastrio; las regiones carotídeas y supraclaviculares; las zonas axilar e infraclavicular izquierdas y el hueco supraesternal junto con las articulaciones esternoclaviculares. La auscultación incluirá también el dorso torácico, en especial el espacio interescapulovertebral.
Se debe comenzar la auscultación por el área mitral, y desde allí se irá desplazando el estetoscopio hacia el extremo inferior del borde esternal izquierdo, avanzando una distancia similar al tamaño de la membrana del estetoscopio, centímetro a centímetro. Después se investigarán las áreas de la base (pulmonar y aórtica), siguiendo el borde esternal izquierdo. Posteriormente se explorarán el mesocardio y las restantes zonas mencionadas (figura 8-13).
Cada una de estas regiones debe ser explorada con la campana y con la membrana. Localizado el foco máximo de auscultación de un evento sonoro, se deberá estudiar su propagación centímetro a centímetro para establecer su propagación.
Concluida esta exploración en decúbito dorsal, se debe repetir lo mismo en otras posiciones: decúbito lateral izquierdo, sentado, de pie, y en cuclillas.
Después -o simultáneamente- se evaluarán los cambios de los fenómenos auscultados comía respiración, para lo cual la mano libre del médico indicará al paciente que inspire o espire de acuerdo con el cambio que desee producir (figura 8-14). También se pueden efectuar las maniobras de espiración forzada con la glotis cerrada o de Müller (toser) para exagera o atenuar un determinado fenómeno sonoro.
Maniobras clínicas para modificar los fenómenos auscultados. Las más importantes son las siguientes:
- Maniobra de Valsalva -> disminución del retorno venoso -> disminución del volumen ventricular izquierdo.
- Cierre de la mano -> aumento de la resistencia periférica -> aumento de la presión arterial -> aumento de la frecuencia del pulso -> disminución de la contratilidad ventricular izquierda -> disminución del volumen del final de la diástole.
- Masaje carotídeo -> disminución de la frecuencia cardíaca.
- Inspiración -> aumento del retorno venoso venoso.
Posiciones. Existen distintas posiciones del cuerpo que son útiles en la auscultación:
- Sentado.
- Decúbito lateral izquierdo: acerca el corazón a la superficie.
- Elevar los miembros inferiores -> aumenta el retorno venoso.
- Cuclillas -> disminución del retomo venoso -> aumento de la presión arterial. Si se hace rápidamente -> aumento de la presión intraabdominal -> aumento del retomo venoso y a su vez compresión de las arterias femorales -> aumento de la presión aórtica central, aumento de la resistencia a la eyección cardíaca.
- Pararse -> disminución del retorno venoso -> disminución del volumen del final de diástole del ventrículo izquierdo -> aumento del tono simpático -> aumento de la fuerza de contracción ventricular izquierda. Al pararse rápidamente de la posición en cuclillas -> disminución importante del volumen diastólico del ventrículo izquierdo.
Maniobras farmacológicas. Inhalación de nitrato de amilo -> produce rápidamente disminución de la resistencia periférica con disminución de la presión arterial y del retorno venoso y reducción del volumen de final de diástole en el ventrículo izquierdo.
Fenómenos auscultatorios normales. Lo primero que se debe localizar son los ruidos cardíacos. Sólo después se deberá precisar si se auscultan sonidos agregados.
El primer ruido cardíaco es más grave, duradero e intenso en los focos mitral y tricuspídeo. El segundo ruido es más breve, agudo y de mayor intensidad en los focos aórtico y pulmonar. Estos ruidos se deben correlacionar con el pulso carotídeo, que cae inmediatamente tras el primer ruido. Los espacios existentes entre estos dos tonos se denominan "silencios". El silencio ubicado entre el primer y segundo ruido corresponde a la sístole ventricular, y el que se halla entre el segundo y el primero es más prolongado y corresponde a la diástole.
Se cambia la membrana a campana para auscultar los llamados tercero y cuarto ruidos cardíacos, que son de tonalidad grave y se auscultan en la zona inferior del borde esternal izquierdo y en el área mitral. Posteriormente, con la membrana del estetoscopio, se atiende a la sístole y a la diástole en busca de soplos, clics, chasquidos, etc.
Primer ruido normal (R1). Tiene lugar al comienzo de la sístole ventricular. Se ausculta y se registra en todo el precordio, pero muestra su máxima intensidad en el foco mitral o en la zona comprendida entre el ápex y el borde esternal izquierdo. Es más grave y prolongado que el segundo tono, y contiene vibraciones de baja frecuencia.
Si se desea relacionarlo cronológicamente con el latido carotídeo, se observa que éste se inicia al final del primer ruido.
Su génesis ha sido tema controvertido desde Laennec. En 1950 se señalaron cuarenta teorías diferentes sobre las causas de su producción. En la actualidad, incluso, no hay unanimidad de criterios.
Rushmer propuso la teoría del "generador sonoro cardiohemático". Según dicha teoría, los ruidos cardíacos serían el resultado de las aceleraciones y desaceleraciones del flujo sanguíneo en las cavidades del corazón durante las distintas fases del ciclo. Estos movimientos harían vibrar a las diferentes estructuras cardíacas (válvulas, miocardio, vasos), configurando así los ruidos.
Schutz y Luisada apoyan la teoría de Rushmer.
La teoría "valvular", en cambio, considera que son las válvulas los principales elementos generadores de los ruidos cardíacos, ya que son las estructuras que vibran con frecuencia más elevada y mayor intensidad, sobre todo al cerrarse, por cuanto están formadas por velos delgados y resistentes. Leatham, Fishleder y Dock sostienen este punto de vista.
La secuencia de los fenómenos que configuran el primer ruido es la siguiente: primero se produce el cierre valvular mitral, después el tricuspídeo y les sigue la apertura de las válvulas sigmoideas pulmonar y aórtica.
Los componentes mitral y tricuspídeo constituyen el segmento principal o audible del primer ruido. El primero de ellos es el más intenso, y se ausculta con mayor facilidad a nivel del apex y la región apexiana-xifoidea, disminuyendo hacia las áreas de la base. Al cesar la maniobra de Valsalva (espiración forzada contra la glotis cerrada) ocasiona un refuerzo tardío, del sexto al décimo latido, del componente mitral. El ruido de cierre tricuspídeo sigue al anterior sin solución de continuidad o está separado de éste por un intervalo silencioso de una a dos centésimas de segundo. Se ausculta con máxima intensidad a nivel de los espacios intercostales izquierdo tercero a quinto, junto al borde esternal.
Inmediatamente después de la maniobra de Valsalva se refuerza el componente tricuspídeo, por la brusca irrupción de sangre venosa en las cavidades derechas. Las vibraciones ocasionadas por el movimiento de apertura de las válvulas sigmoideas son subaudibles. Sólo en condiciones patológicas aumentan su intensidad y adquieren el carácter de chasquidos.
Con frecuencia, ambos componentes, mitral y tricuspídeo del primer tono, se identifican por separado junto al apéndice xifoides, dando origen así al desdoblamiento fisiológico del primer ruido. Este fenómeno se ausculta mejor con el paciente sentado y en espiración. Se lo observa en sujetos
Avenes y adultos normales, y se debe a la contracción asincrónica de ambos ventrículos por activación más precoz del tabique interventricular izquierdo.
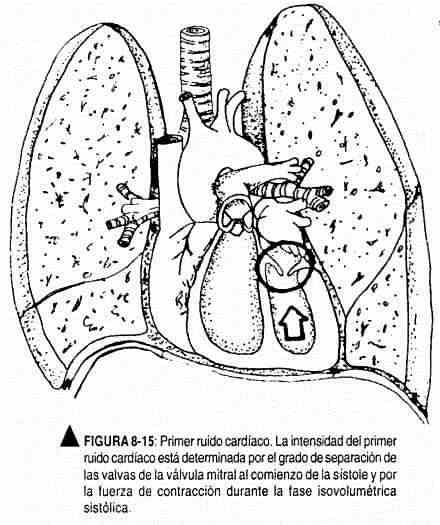
La intensidad del primer ruido cardíaco depende fundamentalmente de la posición de las válvulas auriculoventriculares al comienzo de la sístole ventricular (figura 8-15). Por consiguiente, el primer ruido será fuerte cuando estas válvulas estén ampliamente abiertas en el momento de la sístole y para cerrarse deban recorrer un largo camino. Ello ocurre por prolongación del paso de flujo desde las aurículas a los ventrículos. En forma normal tiene lugar cuando el espacio PR está acortado; el ejercicio, que se acompaña de aumento de frecuencia, también aumentará la intensidad del primer ruido.
Segundo ruido normal (R2). El segundo ruido es más breve y agudo que el primero, y se produce por el cierre de las válvulas sigmoideas, aórtica y pulmonar, al final de la sístole mecánica ventricular, cuando la presión intraventricular desciende por debajo de la sistémica y pulmonar. El primero y el segundo ruido marcan, por lo tanto, el comienzo y el final respectivamente de la sístole mecánica ventricular y, hemodinámicamente, indican los dos puntos cruciales del cambio de la presión intraventricular.
El segundo ruido consta de dos elementos: el componente aórtico (A2) y el componente pulmonar (P2), producidos por el cierre de las válvulas respectivas (figura 8-16). El componente aórtico, el primero, es más intenso que el pulmonar en condiciones fisiológicas, se ausculta como elemento exclusivo del segundo ruido en el área aórtica, en el territorio de la punta y en las carótidas, y como elemento dominante en el área tricuspídea, en el tercer espacio intercostal izquierdo paraesternal, e incluso en el área pulmonar. El componente pulmonar, más débil, se ausculta en un área que se circunscribe al foco pulmonar y al tercer espacio intercostal izquierdo junto al borde esternal.
Es en el área pulmonar donde se auscultan los dos componentes del segundo ruido con un desdoblamiento fisiológico durante la inspiración. El desdoblamiento se debe, fundamentalmente, al retraso del componente pulmonar durante dicha fase inspiratoria. La inspiración aumenta el retorno venoso a las cavidades derechas y, por lo tanto, el volumen sistólico del ventrículo derecho, al tiempo que ejerce un efecto opuesto, aunque leve, sobre el retorno venoso del corazón izquierdo. De manera que, durante la inspiración, se produce un aumento selectivo del volumen de expulsión del ventrículo derecho, prolongación de la sístole mecánica derecha y consiguiente retraso del componente pulmonar del segundo tono. Simultáneamente se acorta la sístole ventricular izquierda y se adelanta el componente aórtico, aunque en un grado mucho menor, ya que el ventrículo izquierdo ("bomba de presión") es mucho menos sensible a cambios pequeños en la oferta diastólica que el ventrículo derecho ("bomba de volumen").
De esta manera, el desdoblamiento fisiológico del segundo ruido se puede demostrar en el área pulmonar, durante la inspiración, en la mayoría de los niños y adultos jóvenes e incluso en muchos ancianos. Se trasmite bien a toda el área paraesternal izquierda, a veces al área aórtica, pero nunca se ausculta en el territorio de la punta, a no ser que la misma esté formada por el ventrículo derecho o que exista hipertensión pulmonar.
Pero es un hecho importante recordar que, en la espiración, por condiciones fisiológicas opuestas, se aproximan los cierres de las sigmoideas aórticas y pulmonar, sus componentes se funden en un solo ruido, o bien el desdoblamiento es mínimo. Por ello, la espiración marca la pauta en la consideración de los desdoblamientos patológicos del segundo ruido.
Es de destacar que, en la inspiración, no solamente se retrasa el componente pulmonar, sino que, al aumentar el volumen sistólico del ventrículo derecho, se eleva la presión arterial pulmonar y se acentúa el componente pulmonar del segundo ruido.
Tercer ruido normal (R3). El tercer ruido se registra fonocardiográficamente con más frecuencia de lo que se ausculta.
Se lo encuentra y registra fundamentalmente en niños y jóvenes, en el ápex o ligeramente hacia adentro, en un área de poca extensión. Es sordo, poco intenso, y está separado del segundo ruido que lo precede por un intervalo silencioso corto ("silencio mínimo"). A veces es más intenso, sobre todo en niños o adolescentes con eretismo cardíaco.
Las condiciones que favorecen su percepción son el decúbito horizontal, el decúbito lateral izquierdo y la posición de Azoulay (elevación de los miembros inferiores del sujeto en decúbito dorsal), así como el esfuerzo físico. A la inversa, se apaga en posición vertical, en la inspiración y durante la fase de presión de la maniobra de Valsalva.
Es un ruido mesodiastólico. Coincide con el seno y del latido venoso, como lo describieron Orias y Braun Menéndez, es decir, con el final del período de llenado ventricular rápido, y se atribuye a la súbita distensión ventricular. Otros autores piensan que su origen es valvular; estaría producido por el cierre momentáneo de las válvulas auriculoventriculares en el primer tercio de la diástole, a causa de una inversión transitoria del gradiente de presión auriculo-ventricular. Pero su baja frecuencia, su semejanza con el cuarto ruido y, sobre todo, el hecho de que suele acompañarse de un choque palpable que expresa claramente una onda diastólica de llenado, hacen mucho más verosímil que este sonido se origine en la súbita distensión ventricular de un efecto "martillo de agua".
Cuarto ruido o ruido auricular (R4). Normalmente, el ruido auricular es prácticamente inaudible. Sólo excepcionalmente se ausculta como si fuera un desdoblamiento presistólico del primer ruido en sujetos jóvenes de pared torácica delgada, con eretismo cardíaco. De ahí que el cuarto ruido normal sólo pueda estudiarse en los registros gráficos. El cuarto ruido audible, excepto en los raros casos mencionados, es casi siempre patológico.
El cuarto ruido coincide con la fase de "llenado activo ventricular" y depende, no de la contracción auricular per se, responsable de las primeras vibraciones fonocardiográficas, sino del impacto en el ventrículo del flujo sanguíneo, impulsado por la sístole auricular. Es un sonido de llenado ventricular (Leatham) producido por un efecto de "martillo de agua".
El cuarto ruido se oye mejor en el área tricuspídea, ejerciendo muy suave presión con el estetoscopio de campana, y preferentemente en decúbito lateral izquierdo.