por Alberto J. Muniagurria y Eduardo Baravalle
El examen físico del tórax incluye la exploración de la piel, de las estructuras osteomusculares y articulares, y el examen de las mamas (capítulo 27) y de los aparatos respiratorio y cardiovascular (capítulo 26).
El examen del tórax se realiza por la inspección, la palpación, la percusión y la auscultación.
PARED TORACICA
Piel
Los hallazgos anómalos de la piel del tórax no difieren de los hallazgos anormales de la piel en general. En la piel del tórax se pueden localizar nevos arácnidos, que se observan como arañas vasculares constituidas por un punto central del cual parten vasos de neoformación, y que desaparecen con la vitropresión. Este hallazgo es característico de las enfermedades hepáticas crónicas, y en ocasiones aparecen durante el tratamiento con estrógenos. En otras oportunidades, siguiendo el trayecto de los nervios intercostales se encuentran vesículas con bordes estelares, sobre una zona eritematosa, con intenso prurito y dolor, propias del herpes zoster.
La palpación de la piel torácica puede revelar la presencia de aire en el tejido celular subcutáneo; esto se evidencia por crepitaciones y se observa en algunos pacientes con neumotórax y neumoperitoneo.
Sistema articular y osteomuscular
A nivel torácico se encuentran las articulaciones condrocostales y condroesternales y la articulación esternocostoclavicular. Estas articulaciones pueden ser asiento de procesos inflamatorios, con dolor en la palpación superficial y/o profunda. Cuando se halla afectada la articulación esternocostoclavicular se produce un cuadro doloroso conocido con el nombre de Sindrome de Tietze, debe ser diferenciado de otros dolores torácicos. Si existe dolor en la palpación en uno o varios arcos costales, deben sospecharse fisuras o fracturas costales.
La hipertrofia de los músculos respiratorios accesorios se observa en los pacientes con insuficiencia respiratoria crónica. En ocasiones existe una disminución de las masas musculares, constituyendo las atrofias musculares (neuritis, poliomielitis, etc.).
Formas anómalas de tórax
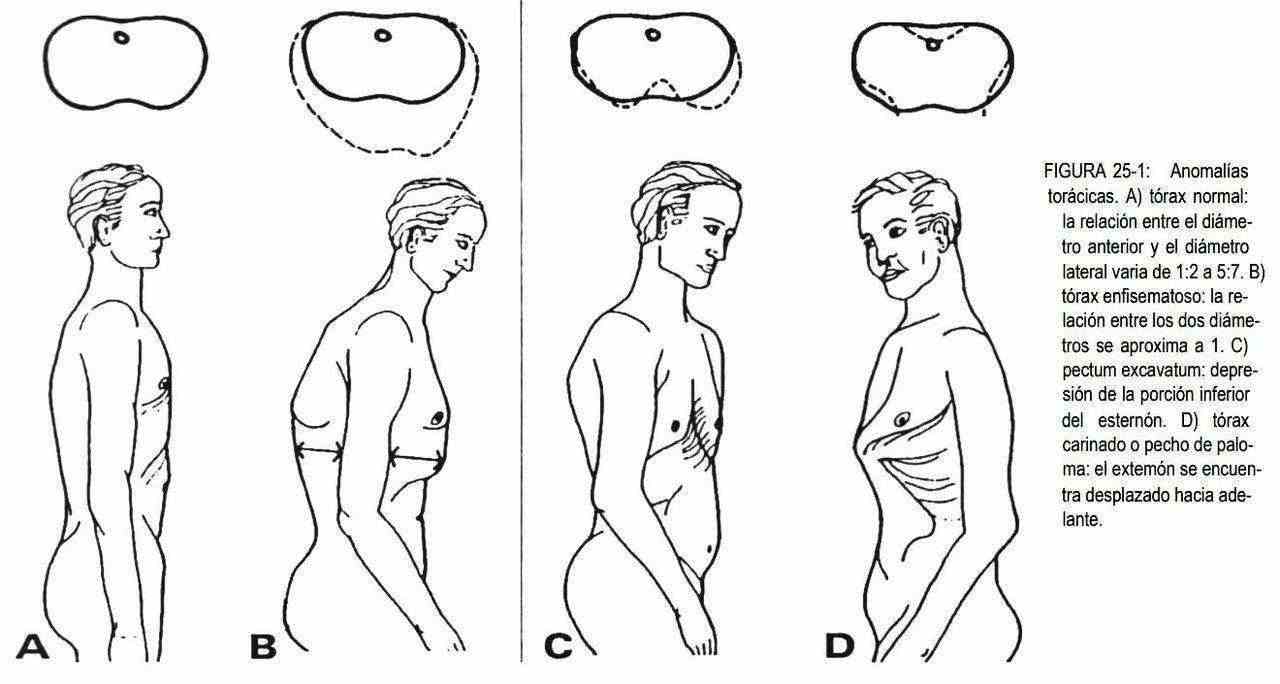
Normalmente no existe una simetría torácica perfecta, debido al mayor desarrollo muscular de un hemicuerpo (por ejemplo, el derecho en los diestros) o a pequeñas variaciones inducidas por el hábito. En condiciones normales la relación del diámetro anteroposterior del tórax con respecto al diámetro lateral varía de 1:2 a 5:7 (figura 25-1, A). Cuando esta relación se aproxima a 1 el tórax tendrá forma de barril o de tonel, lo cual se observa en el anciano y en los pacientes con enfermedades pulmonares obstructivas crónicas (figura 25-1, B) cuando existe la depresión del esternón y el diámetro anteroposterior disminuye se habla de pectum excavatum (figura 25-1, C), malformación que puede encontrarse asociada al síndrome de Marfan, al prolapso de la válvula mitral y al síndrome de la espalda recta. El desplazamiento del esternón hacia adelante da lugar al tórax carinado o pecho de paloma (figura 25-1, D).
El tórax puede presentar asimetrías en pacientes que han sufrido neumonectomías o toracoplastias y en pacientes con deformidades a nivel de la columna torácica. Estas deformidades incluyen la cifosis, la escoliosis y la lordosis. La cifosis consiste en una exageración de la curvatura normal de la columna torácica (figura 25-2, B). Es posible observarla en los ancianos, conformando una curva de concavidad anterior, debido a la disminución de altura en la parte anterior de los cuerpos vertebrales, y también en sujetos con osteoporosis y en pacientes con tuberculosis vertebral.
La lordosis torácica es una malformación menos frecuente, de convexidad anterior, que puede presentarse como compensación de una cifosis en pacientes con debilidad de los músculos espinales y con exceso de peso abdominal.
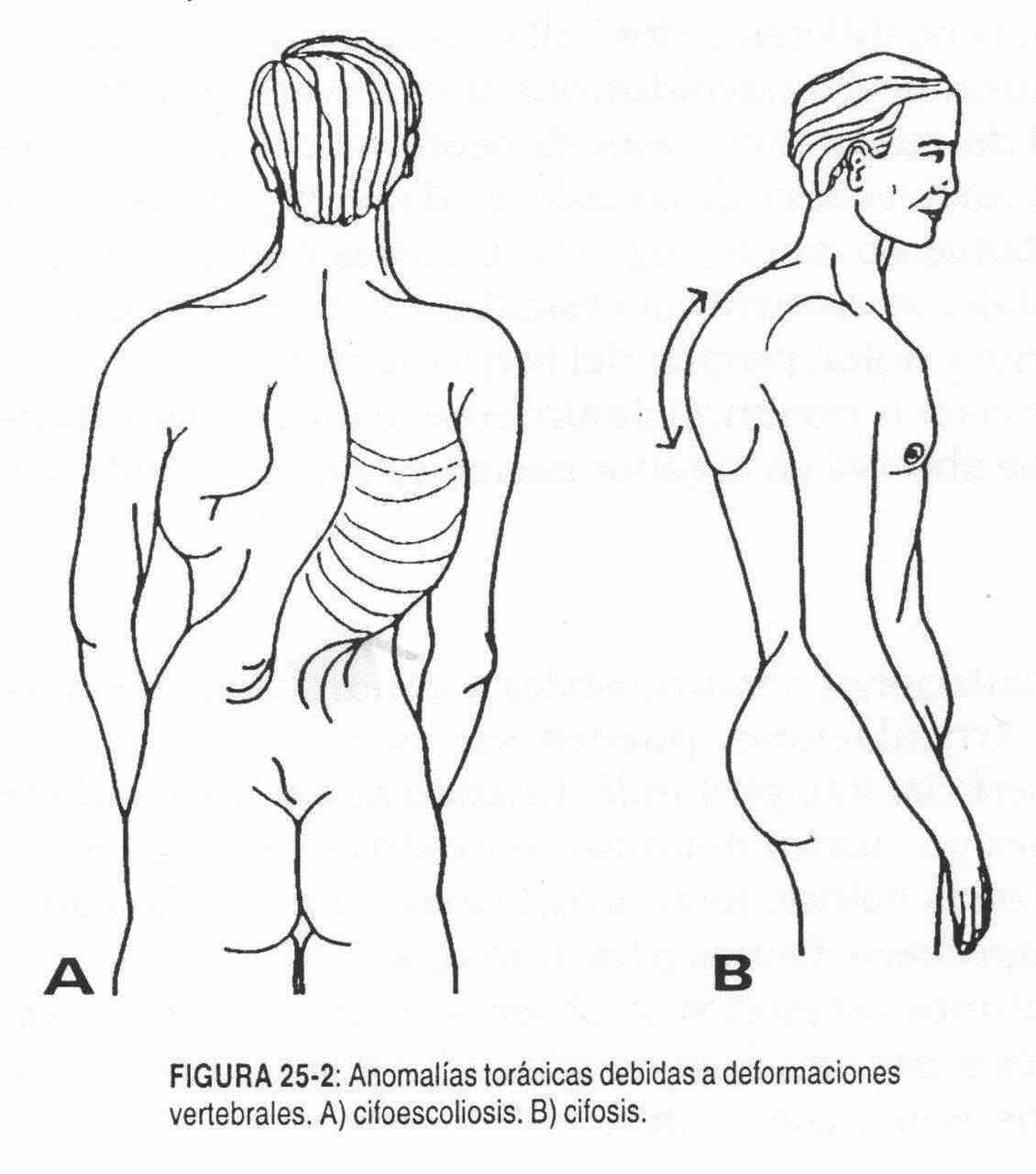 La columna torácica también puede presentar una curva de concavidad derecha o izquierda, la cual, si se combina con una cifosis, da lugar a una cifoescoliosis (figura 25-2, A).
La columna torácica también puede presentar una curva de concavidad derecha o izquierda, la cual, si se combina con una cifosis, da lugar a una cifoescoliosis (figura 25-2, A).
La causa más común es un desarrollo anormal de los cuerpos vertebrales, que también se encuentran rotados.
APARATO RESPIRATORIO
Inspección
Se evalúan en primer lugar la frecuencia y el ritmo respiratorio, ya descritos en el capítulo sobre signos vitales. La frecuencia puede estar aumentada (taquipnea) o disminuida (bradipnea).
El ritmo puede hallarse alterado, y en ocasiones se observan ritmos irregulares como los de Cheynes-Stokes, y de Biot (capítulo 16). La mayor duración de la espiración en relación con la inspiración puede encontrarse en situaciones anormales.
Los espacios intercostales a veces se retraen en la inspiración o protruyen en la espiración, este fenómeno se denomina tiraje y se lo puede observar en las enfermedades pulmonares obstructivas crónicas y en pacientes con insuficiencia respiratoria. También es posible que estos pacientes presenten aleteo nasal y cierre de los labios durante la espiración (boca de trompetista).
En ciertos casos la inspección permite observar una disminución localizada de los movimientos respiratorios. Este hecho sugiere la presencia de enfermedad de la pleura o del tejido pulmonar subyacente.
Palpación
La movilidad respiratoria puede hallarse disminuida en forma global o localizada, lo cual sugiere la existencia de enfermedad pleural o pulmonar, o de enfermedades osteomusculares.
El frémito vocal puede estar aumentado, disminuido o abolido. Se encontrará aumentado en las condensaciones pulmonares con bronquio permeable (por ej., neumopatía aguda) o en la condensación pulmonar que puede presentarse por encima de un derrame pleural, con bronquio permeable y siempre que esta condensación esté en contacto con la pared torácica. El frémito vocal se hallará disminuido o abolido cuando exista disminución de la intensidad de la voz, en la obstrucción bronquial, en los derrames pleurales y el neumotórax, y si hay interposición de tejido sólido entre el pulmón y la superficie palpatoria.
En ciertas ocasiones con la mano sobre la parrilla costal se puede recoger una sensación palpatoria raspante, que corresponde a un frote pleural. Esto se presenta en pacientes con inflamación pleural sin derrame, se acompaña de dolor, no desaparece con la tos, y aumenta con la presión de la mano.
Percusión
La percusión debe comenzar por el sitio más alejado del lugar donde se sospeche la existencia de una lesión.
En condiciones anormales, en lugar de la sonoridad normal, pueden aparecer en el tórax matidez, submatidez, hipersonoridad y timpanismo. La matidez se encuentra en las condensaciones pulmonares, con bronquio permeable o no, y en los derrames pleurales. En este último caso, y al existir un derrame pleural móvil, los cambios de posición del paciente producirán un desplazamiento de la matidez hacia el lugar de más declive. Es el llamado signo del desnivel. La hipersonoridad se detecta en los pacientes con neumotórax y en los sujetos enfisematosos. Cuando el neumotórax se encuentra a tensión es posible obtener un sonido timpánico. También pueden hallarse áreas localizadas de hipersonoridad en los pacientes con bullas solitarias.
Auscultación
El sonido respiratorio auscultado a nivel de la pared torácica puede encontrarse, en situaciones patológicas, disminuido o ausente.
Se halla disminuido o ausente cuando exista gran diferencia en las propiedades vibratorias desde el sitio de origen del sonido hasta la pared torácica. Es así como puede hallarse disminuido en los sujetos obesos, en los que el tejido adiposo filtra el sonido respiratorio. De modo similar, la interposición de líquidos o de aire (derrame pleural o neumotórax, respectivamente) en la cavidad pleural también produce disminución o ausencia del sonido respiratorio. En los pacientes con enfisema el tejido pulmonar se encuentra hiperinsuflado, lo cual modifica sus propiedades acústicas y dificulta la trasmisión del sonido entre el tejido pulmonar sobredistendido y la pared torácica.
Además, en el pulmón enfisematoso el ruido bronquial es más suave o débil, y contribuye de esta forma a la disminución del sonido respiratorio. En el enfisema primario, la compresión bronquial ocurre por la pérdida de la tensión elástica del pulmón; es así que el flujo aéreo en los grandes bronquios es normal. En la boca el flujo inspiratorio es silencioso, con un flujo espiratorio extremadamente afectado.
En contraste, en la bronquitis crónica y el asma, el flujo inspiratorio a nivel de la boca es ruidoso.
Cuando existe obstrucción de un bronquio, a ese nivel no se genera el ruido bronquial. En la atelectasia pulmonar, o consolidación pulmonar producida por la obstrucción de ese bronquio, no se auscultará sonido respiratorio en la parte del tórax correspondiente al segmento obstruido.
En casos de estenosis bronquial, como sucede en el asma y en la bronquitis crónica, se produce una turbulencia mayor que genera un aumento del sonido respiratorio auscultado. En el asma la obstrucción no es uniforme, y se caracteriza por cambios en el calibre de los bronquios con gran variación regional. El sonido de los bronquios severamente contraídos contribuye más de lo debido a la producción del sonido respiratorio, lo cual explica la existencia de áreas con sonido respiratorio aumentado.
En la bronquitis crónica, donde la obstrucción es uniforme en todo el pulmón, no se encuentran grandes diferencias en la intensidad del sonido respiratorio.
Sonido bronquial
En determinadas ocasiones, la turbulencia generada a nivel de los grandes bronquios (sonido bronquial) puede ser auscultada como tal en la pared torácica, reemplazando al murmullo vesicular o sonido respiratorio normal se lo conoce como ruido principal, este sonido auscultado con el estetoscopio es el mismo que el que se escucha normalmente a nivel de la tráquea y en la zona esternal, y conserva las características de frecuencia elevada, de respiración soplante y de ser auscultado en inspiración y espiración. Esto ocurre cuando existe una consolidación pulmonar con bronquio permeable, como se observa, por ejemplo, en neumonías y en las atelectasias con bronquio permeable. Es importante recalcar que el bronquio que produce la turbulencia no debe estar obstruido.
Ruidos agregados
En cuanto a los ruidos pulmonares, se han utilizado numerosos términos para nominar los fenómenos patológicos del parénquima pulmonar. Estos nombres, que reconocen su origen en la terminología usada por Laennec, han sufrido superposiciones y confusión, y llevaron a una falta de claridad para describir hechos anatómicos precisos.
En los últimos años se ha vuelto a pensar sobre estos términos tratando de clasificarlos con una nueva denominación.
Tanto los ruidos explosivos como los musicales eran llamados en un principio "rales" o "estertores", término que surgió del gorgoteo que se escucha en el paciente moribundo.
Se habló asimismo de sonidos adventicios que podían ser mucosos, húmedos y sibilantes. Se utilizó el nombre de crepitación para aquellos ruidos supuestamente secos y subcrepitación para explicar la presencia de secreciones en la vía aérea fina. Se intentó clasificar a los sonidos agregados de acuerdo con la luz bronquial en ruidos de burbuja fina, mediana y gruesa.
Progresivamente se llegó a dividir estos ruidos agregados o patológicos en roncus y rales, llamándose roncus a los sonidos musicales de baja frecuencia, y rales a los ruidos explosivos de corta duración no musicales.
Del análisis de los términos acústicos y de su correlación con los hechos fisiológicos, Paul Forgacs propuso, en 1957, utilizar la clasificación de Robertson y Coope.
Estos autores clasificaron a los ruidos agregados en "wheezes" o sonidos continuos y "crackles" o sonidos interrumpidos. Los sonidos continuos o musicales o "wheezes" fueron clasificados, según su tono en roncus si el tono es bajo y sibilancias si es alto; por su duración en prolongados y cortos; por la localización en el ciclo respiratorio en inspiratorios y espiratorios; y teniendo en cuenta su complejidad en monofónicos y polifónicos.
Los "crackles" o sonidos interrumpidos son ruidos explosivos, no musicales, que se clasifican por su número en aislados o profusos; por su ubicación en el ciclo respiratorio en inspiratorios y espiratorios; si son suaves, muy cortos y de tono alto se los denomina crepitantes o finos, y si son más intensos, algo menos cortos y de tono bajo se los llama subcrepitantes o gruesos.
En nuestro medio, por dificultades semánticas, cuesta comprender que los roncus, sonidos directamente vinculados con secreciones bronquiales, sean clasificados como un sonido silbante o "wheeze". La razón estriba en que al término "wheeze", al ser traducido, se lo vincula con un sonido silbante, cuando en realidad se refiere a un sonido continuo, que puede graficarse como una línea recta.
 Sonidos continuos o "wheezes" (roncus y sibilancias)
Sonidos continuos o "wheezes" (roncus y sibilancias)
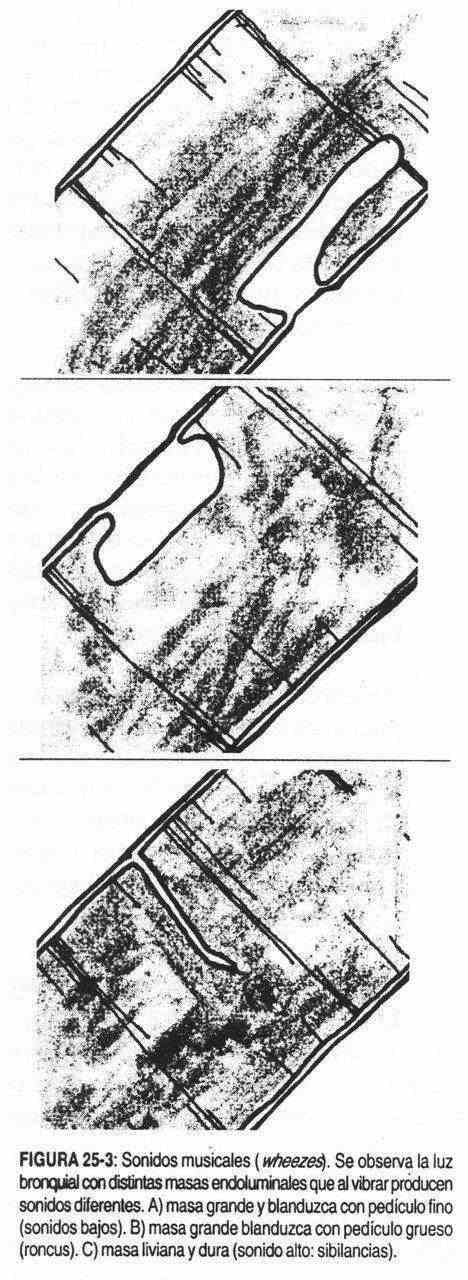
Siempre se creyó que el pulmón producía sonidos continuos, musicales o "wheezes" por un mecanismo semejante al de un instrumento de viento. El instrumento que se asemeja más como modelo es la trompeta de los niños. Estas trompetas sólo pueden dar una nota, y en ellas el tono depende la elasticidad de la boquilla. Se puede pensar a los bronquios como esta trompeta, en que las paredes opuestas están en contacto y donde la corriente de aire produce, al separarlas, una nota musical. Una masa grande y blanduzca, cuando es puesta en vibración, producirá una nota baja (roncus), mientras que el tono será alto (sibilancia) cuando el tejido oscilante sea liviano y duro (figura 25-3).
Por lo tanto, el tono del "wheeze" es independiente del largo del bronquio. El tejido puesto en vibración puede estar representado por una estenosis, secreciones, tumores, etc.
Los sonidos continuos pueden tener una variedad de componentes musicales que, cuando todos comienzan y terminan al mismo tiempo, se denominan polifónicos (figura 25-4, E). Cuando los componentes musicales comienzan y terminan en tiempos diferentes (figura 25-4, D) se los llama monofónicos.
Los sonidos continuos o "wheezes" son característicos de las enfermedades pulmonares obstructivas.
Aplicaciones clínicas
Sonido continuo o "wheeze" monofónico y fijo. Es característico de la oclusión incompleta de un bronquio principal o lobar por tumor, cuerpo extraño, estenosis cicatrizal o granuloma intrabronquial (figura 25-4, C). Si la masa que ocluye la luz bronquial es grande, el tono del "wheeze" será bajo. Pueden ser inspiratorios o espiratorios, o en ambos momentos de la respiración y pueden modificarse con los cambios de posición del paciente.
Sonidos continuos monofónicos al azar. Las vías aéreas estrechadas por espasmo o edema de la mucosa pueden producir sonidos musicales o "Wheezes" monofónicos al azar (figura 25-4, D). Pueden ser inspiratorios o espiratorios, o hallarse en inspiración y espiración. Su amplitud es grande y son bien trasmitidos a la pared. Los que se originan en bronquios centrales se escuchan a nivel de la boca y en la pared torácica, mientras que los "wheezes" que se originan en las vías periféricas no se escuchan en la boca. Son característicos del asma.
"Wheezes" secuenciales inspiratorios. Se auscultan característicamente en las bases pulmonares en la alveolitis estenosante, la asbestosis y otras intersticiopatías. Son de distinto tono, se originan en territorios colapsados que se abren tardíamente en la inspiración y no se superponen unos a otros (figura 25-4, E).
"Wheezes” espiratorios polifónicos. En la bronquitis crónica, y con la espiración forzada, es posible escuchar “wheezes" con la oreja (figura 25-4, E). El hecho característico consiste en que todos los componentes concurren al mismo tiempo hasta terminar juntos al final de la espiración. Su buena trasmisión a la boca y a la pared y su tono bajo indican su origen central. Son un signo importante de obstrucción bronquial difusa cuando no se producen solamente en la espiración forzada. Los sujetos sanos pueden, con la espiración forzada, originar "wheezes".
Estridor. Es característico del espasmo laríngeo.
Su mecanismo es semejante al de la fonación. En el estridor las cuerdas vocales están juntas no sólo por la acción de los músculos laríngeos sino también por el edema existente. Un estridor puede escucharse, asimismo, en la estenosis traqueal. Será inspiratorio si la tráquea afectada es la porción cervical.
Ausencia paradójica de "wheezes". Algunos pacientes con obstrucción bronquial difusa no generan "wheezes". Esto ocurre en pacientes con enfermedades pulmonares obstructivas crónicas que poseen un flujo aéreo demasiado bajo como para originarlos. Esta ausencia de "wheezes" no debe confundirse con una mejoría del paciente.
"Crackles" o sonidos interrumpidos
Los "crackles" son ruidos cortos, explosivos, no musicales, que se escuchan a través de la pared torácica, o de la boca, y son atribuidos a la presencia de secreciones burbujeantes en las vías aéreas. Esta explicación es sin duda correcta cuando existan secreciones en los bronquios. Sin embargo, no se explica por qué habitualmente están confinados a la inspiración y por qué se producen en enfermedades como la fibrosis alveolar, en la cual no hay secreciones.
Es más factible que los "crackles" sean producidos por un cambio explosivo en la presión de gas, más que por las oscilaciones bruscas de los tejidos distendidos. Cuando los gradientes de presión en la vía aérea son pequeños, la apertura de dichas vías es silenciosa. Por otra parte, cuando ocurre un gran cambio en la presión del gas se pueden generar ruidos explosivos sin participación alguna del tejido pulmonar. Es posible, sin embargo, que las paredes de algunas vías aéreas estén en contacto durante un tiempo corto después de abrirse y que produzcan pocas oscilaciones por un mecanismo de lengüetas vibradoras cuando son separadas. Estas oscilaciones terminan en tres milisegundos y no pueden ser escuchadas por el oído. Se ha sugerido que la distensión brusca de los alvéolos puede generar ruidos explosivos, semejantes a los producidos por una vela de velero al llenarse de aire, o una bolsa de papel inflada a su mayor capacidad. Sin embargo, las propiedades elásticas de estos materiales duros no son similares a la elasticidad pulmonar, y la insuflación brusca de un pulmón distendido a su mayor capacidad, no produce "crackles".
La presión del gas intrabronquial o la tracción del pulmón que se expande puede abrir las vías aéreas cerradas. En la obstrucción de las vías aéreas, localizada o universal, la presión del gas puede ser suficiente para reabrir las vías ligeramente ocluidas. El gradiente de presión cae, y luego la vía aérea se cierra nuevamente. El paso de cada bolo aéreo se acompaña de un ruido explosivo. El ciclo se reproduce varias veces en el curso de una sola respiración, generándose una serie de "crackles". La intensidad del "crackle" depende de la presión diferencial y del tamaño de ambos reservorios, y el tono está determinado por las frecuencias de resonancia de los compartimentos gaseosos y de sus límites sólidos.
En los pulmones desinflados, como por ejemplo en la alveolitis fibrosante, muchas vías aéreas periféricas permanecen cerradas hasta un estadio tardío de la inspiración. Cuando el pulmón se expande y sube la tensión elástica, estas vías se abren una por una y permanecen abiertas durante el resto de la inspiración. La apertura de cada vía aérea es acompañada por un "crackle". Es decir que los "crackles" pueden producirse por la apertura secuencial de diferentes vías aéreas o por la apertura repetida de la misma vía aérea durante el ciclo respiratorio. Los "crackles" de una misma secuencia pueden ser generados por cualquier mecanismo; los "crackles" espaciados, de igual sonoridad, indican la apertura repetida de la misma vía aérea.

Los "crackles" auscultados a nivel de la pared anterior del tórax, en sujetos que respiran bajos volúmenes pulmonares, no son necesariamente anormales.
Aplicaciones clínicas
"Crackles" al final de la inspiración. Constituyen un signo característico de la fibrosis pulmonar y del edema pulmonar intersticial (figura 25-4, A). También se oyen en territorios pobremente ventilados, como por ejemplo cuando los movimientos diafragmé ticos son restringidos, o en sujetos normales durante las primeras inspiraciones luego de una respiración poco profunda y prolongada.
Su distribución es basal y simétrica.
Estos “crackles" se oyen profusamente al final de la inspiración y se repiten con cada ciclo respiratorio, y como se trasmiten pobremente, cambian con los pequeños movimientos del estetoscopio.
Raramente se los escucha en la boca. Algunos "crackles" cesan inmediatamente con los cambios de posición, otros se vuelven más espaciados, y otros no sufren modificaciones. Todas estas condiciones clínicas hacen pensar que estos "crackles” son un signo de apertura retardada de las vías aéreas pequeñas.
En la fibrosis intersticial, la asbestosis y otras fibrosis intersticiales difusas, algunos alvéolos están llenos de células o destruidos por la fibrosis. Los alvéolos sanos reciben un mayor volumen aéreo, y muestran poca distensibilidad debido a estos cambios sucesivos en el volumen respiratorio.
En la fase de resolución de la neumonía lobar, con alvéolos llenos de exudado, la excursión respiratoria alveolar es extremadamente larga. Como en la fibrosis alveolar, se crea un gradiente de presión, donde la reapertura de los alvéolos está retardada hasta el final de la inspiración.
En el fallo ventricular izquierdo y en la hipertensión pulmonar se los atribuye al burbujear del edema pulmonar. Los “crackles" en el edema intersticial se deben a una ecualización de la presión gaseosa que se produce al final de la inspiración cuando se abren los alvéolos estrechados por el edema peribronquial.
Otro hecho importante es la desaparición de los “crackles” con los cambios de postura, que servirá para evaluar el grado de severidad de la alteración pulmonar. Se hallarán más afectados si no se modifican con los cambios de postura; si lo hacen en la posición horizontal debido a la fuerza de gravedad estarán menos afectados.
"Crackles" en la inspiración temprana y en la espiración tardía. Son comunes en los comienzos de la obstrucción de las vías aéreas, de tono bajo, y escasos y frecuentes (figura 25-4, B). Se trasmiten también a las vías aéreas grandes y por lo tanto pueden oírse con el estetoscopio en la boca del paciente.
Estos "crackles" se originan debido al pasaje del gas por una vía ligeramente estrechada, que se abre intermitentemente cuando el gas alcanza la presión crítica. Su escasez, su buena trasmisión y el hecho de que se escuchen en la boca, significan que su origen está en las vías centrales.
Cualquiera que sea el mecanismo de cierre intermitente de los grandes bronquios, la correlación entre estos "crackles" y la obstrucción aérea está bien establecida. Estos "crackles" se correlacionan bien con las obstrucciones medidas en el espirómetro, mientras que los "crackles" tardíos lo hacen bien con las enfermedades restrictivas o en las que está poco afectada la relación FEV(1)/CV (volumen espiratorio forzado en el primer segundo/capacidad vital).
Crackles básales inspiratorios. Se los encuentra en la bronquitis crónica y en la insuficiencia cardíaca izquierda y sus diferencias se enuncian en la tabla 25-1. Se agrega la diferencia con fibrosis que puede ser secuencia evolutiva de ambas.
| Tabla 25-1 | ||
| Fibrosis | Bronquitis crónica | Insuficiencia cardíaca izquierda |
| Tardios | Tempranos | Tardios |
| Escasos | Escasos | Profusos |
| Tono mediano | Tono bajo | Tono alto |
| No trasmitidos | Trasmitidos a la boca | Inaudibles en la boca |
| No cambian con la postura | No se afectan con la postura | Se modifican con la posición |
Frotes o "crackles" pleurales. Los depósitos de fibrina en la hoja pleural (inflamatorios o por células neoplásicas) producen cambios en la resonancia, originando un sonido musical o una serie de sonidos no musicales. Este frote pleural se caracteriza porque los sonidos auscultados en inspiración, tienden a auscultarse en espiración, dando una imagen en espejo.
Los "crackles" pleurales de menos de cinco milisegundos de duración son indistinguibles de los de origen pulmonar. Aumentan con la compresión del estetoscopio.
"Crackles" en el neumotórax. En el neumotórax izquierdo se pueden auscultar, a lo largo del borde izquierdo del esternón y sincronizados con los latidos cardíacos,"crackles" fuertes o altos. Son más fuertes al final de la espiración y cuando el paciente se apoya sobre el lado izquierdo. Estos sonidos se originan en el espacio pleural, sea por un desplazamiento súbito del aire atrapado en la pleura mediastinal o por impacto del corazón sobre la cara mediastínica del pulmón.
Tos suelta. Durante la tos pueden escucharse ruidos semejantes a aquellos que se escuchan en las obstrucciones de las vías aéreas, dando la sensación de que existe expectoración en las vías aéreas. Los sujetos sanos que tosen voluntariamente presentan ruidos altos, pero no sonidos adventicios.
La asociación de tos suelta y enfermedad bronquial difusa se halla bien documentada y se correlaciona bien con: 1) hábito de fumar, 2) historia de bronquitis, 3) esputo diario, 4) alteraciones en la espirometría. La tos suelta está relacionada con rápidas oscilaciones del flujo aéreo durante la expulsión de aire, debido al colapso con rebote en las paredes aéreas, y corresponde al pasaje intermitente de aire en las vías aéreas obstruidas.
Auscultación de la voz
En condiciones normales, la frecuencia de los formantes no se trasmite bien a la pared torácica. Cuando en los pulmones, entre la tráquea y el punto de auscultación no se halla aire, o sea que se altera el parénquima normal, los formantes vocales y las frecuencias altas se trasmiten en forma correcta, y entonces la voz auscultada se torna entendible. Este fenómeno se llama broncofonía, y se lo halla cuando el pulmón se ha consolidado y conserva el bronquio permeable.
Cuando las cuerdas vocales separadas no oscilan, como ocurre en la voz cuchicheada, el sonido se produce por oscilaciones turbulentas en la tráquea, la faringe y la glotis. Normalmente, esta voz no se trasmite debido a que le faltan los tonos bajos. En el pulmón consolidado, en cambio, se ausculta perfectamente. Este fenómeno se denomina pectoriloquia áfona; tiene las mismas bases fisiológicas que la respiración bronquial auscultada en la pared torácica y la broncofonía, y junto con ellas constituye la tríada de la consolidación
En los derrames pleurales y en el neumotórax, la voz y el ruido respiratorio son inaudibles. La condensación que puede existir por encima de una pequeña capa de derrame pleural permite sólo la trasmisión de los sonidos de alta frecuencia (1000 Hz), dando a la voz auscultada las características de voz nasal. Este fenómeno se denomina egofonía. Se le solicita al paciente que diga la letra I y se ausculta con el estetoscopio en la pared torácica a nivel de la condensación, la letra E.
La tabla 25-2 resume los hallazgos semiológicos básicos en los principales procesos patológicos que afectan o repercuten en el pulmón.
|
Tabla 25-2 Semiología pulmonar en distintos procesos patológicos |
||||
| Percusión | Vibraciones vocales | Auscultación | Ruidos agregados | |
| Insuficiencia cardíaca congestiva | Sonoro (cuando no hay derrame) | Normales | Sonidos respiratorios |
"Crackles" inspiratorios-espiratorios en las bases. |
| Neumonía | Mate | Aumentadas | Broncofonía Egofonía Pectoriloquia áfona Sonido bronquial |
"Crackles" inspiratorios-espiratorios |
| Bronquitis | Sonoro | Normales | Prolongada espiración | "Wheezes" y "Crackles" |
| Enfisema | Hipersonoro | Disminuidas | Disminución del sonido respiratorio y respiración prolongada | |
| Derrame pleural | Mate | Disminuidas o ausentes | Disminución o abolición del sonido respiratorio Respiración bronquial y egofonía |
Frote en ocasiones |
| Neumotórax | Hipersonoro | Disminuidas o ausentes | Disminución o ausencia del sonido respiratorio | |
| Atelectasia con bronquio obstruído | Mate | Disminuidas o ausentes | Disminución o ausencia del sonido respiratorio | |
| Atelectasia sin bronquio obstruído | Mate | Aumentadas | Disminución o ausencia del sonido respiratorio Sonido bronquial |
"Wheezes" y "Crackles" |
| Asma | Sonoro | Disminuidas | Espiración Sonido respiratorio |
"Wheezes" al inicio en inspiración, luego en ambos tiempos respiratorios |