Oscar M. Laudanno Y Estrada Seminario Ronald Ricardo
La ulcera gastroduodenal es una enfermedad de etiología desconocida; su patogenia es policausal, y se la puede presentar con el esquema de la balanza (fig. 28-1). Normalmente predominan los factores defensivos sobre los agresivos y por ende no hay ulcera; en cambio, cuando la balanza se inclina hacia los factores agresivos se presenta la ulcera. Se analizarán algunos de dichos factores fisiopatológicos.
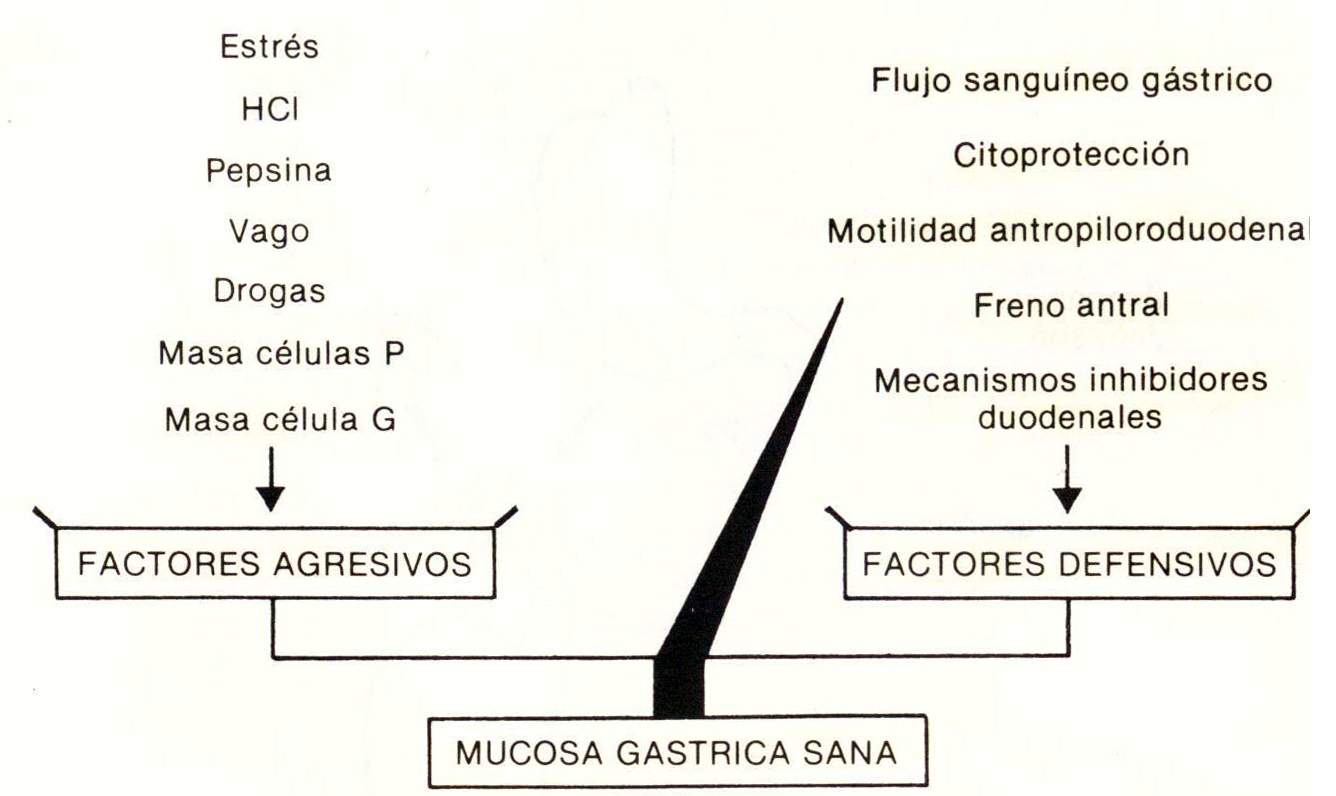
Factores Agresivos: 1) estrés: son ejemplos las “ulceras agudas de estrés”, en particular la del gran quemado o de Curling, y la del traumatismo cerebral o de Cushing, cuya fisiopatología no difiere de aquella de las gastritis agudas por estrés. De todos modos, hay ulceras agudas por estrés psíquico, que dan hemorragia, y hasta perforación de la mucosa gástrica; 2) el HCI no hay ulcera. Está comprobado que la hiperclorhídrica y la hipersecreción del HCI provocada en gastos produce ulcera gastroduodenal y que el síndrome de Zollinger-Ellison provoca casi siempre este mismo tipo de ulcera; 3) la pepsina; se ha descrito la trascendencia del pepsinógeno I elevado en la ulcera duodenal como factor fuertemente hereditario; la pepsina tiene el mismo significado que el HCI; 4) el vago: el nervio vago interviene en la secreción gástrica por varios mecanismos: a) por estimulación de las células parietales; b) por estimulación de las células G del antro, productoras de gastrina; c) por sinergismo superaditivo con la gastrina en la estimulación de la masa de células apriétales. El nervio vago provoca de por si un incremento del 70% de la secreción gástrica acida, que es abolida por la vagotomía troncular; 5) drogas: existen numerosas drogas capaces de producir ulcera gastroduodenal, como la aspirina, los analgésicos no esteroides, la indometacina, la fenilbutazona, el naproxeno, etc., por destrucción de la barrera defensiva; 6) masas de células apriétales: la hiperplasia congénita o adquirida de la masa de células apriétales es frecuente en los pacientes con ulcera duodenal; 7) masa de células G: su hiperplasia (gastrinosis) produce ulcera duodenal; 8) Helicobacter pylori
Factores defensivos:1) Flujo sanguíneo gástrico: la típica ulcera gástrica de la curvatura menor, tipo I, constituye a llamada ulcera trófica debida al inadecuado flujo sanguíneo gástrico, donde la hipoperfusión tisular constituye un reconocido factor agresivo; 2) citoproteccion: la integridad de la mucosa gástrica, con su barrera defensiva, su gradiente de pH normal y por ende el control de la retrodifusión de H+, constituye el otro factor defensivos de trascendencia; tienen importancia en este sentido las prostaglandinas, que son sin duda las sustancias fundamentales que sostienen todo el andamiaje de la citoproteccion, aumentando el flujo sanguíneo gástrico, el bicarbonato de sodio, el moco gástrico, los sulfhidrilos, la bomba de sodio, el AMP cíclico y la retrodifusión de protones; 3) motilidad antropiloroduodenal: la falla de la sístole antral y la hipotonía del píloro facilitan el reflujo biliar y por ende la destrucción de la barrera defensiva; 4) mecanismos de freno antral: el antro gástrico, según que su pH sea alcalina o acido, estimula o inhibe la producción de gastrina, respectivamente. Se demostró que dicho mecanismo de autorregulación esta dado por dos hormonas, la bombesina y la somatostatina antral. El ulceroso duodenal no controla su hipersecreción acida por disminución de la somatostatina antral; 5) mecanismos inhibitorios duodenales: el duodeno es una víscera productora de hormonas donde la llegada de HCI libera secretina, que por un lado estimula al jugo pancreático, al bicarbonato y neutraliza al HCI, y por otro bloquea a la gastrina. Asimismo, se libera la somatostatina duodenal que es una hormona antigastrina; otra hormona el VIP o polipéptido inhibidor vaso activo, también es antigastrina. Las glándulas duodenales Brünner secretan bicarbonato y en particular el factor de crecimiento epidérmico que es citoprotector de la mucosa gástrica y duodenal.
Figura 28-2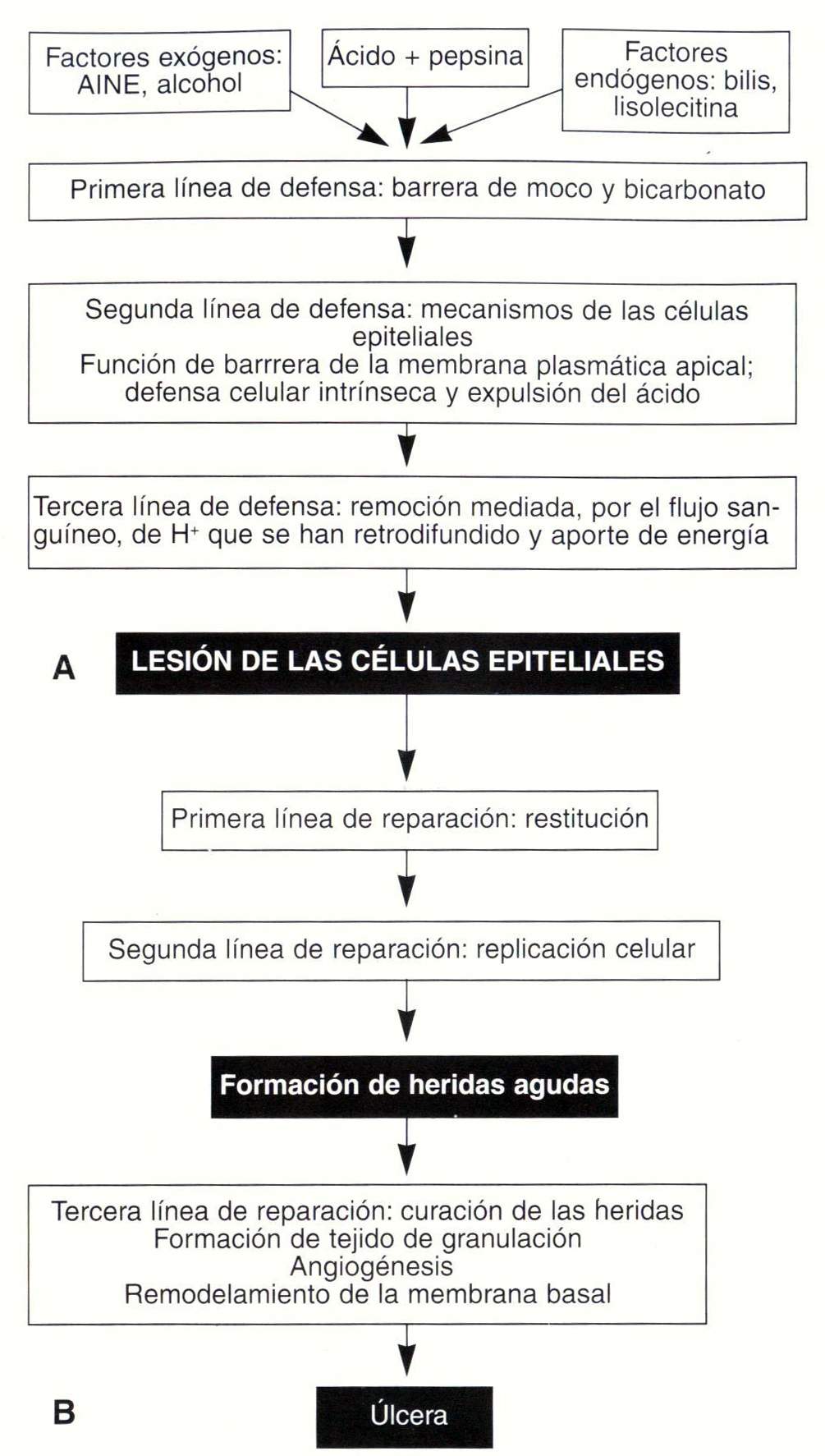
Las ulceras más comúnmente se presentan cuando estos mecanismos defensivos son alterados por procesos superpuestos como la infección por helicobacter pylori y la ingestión de AINE.
Figura 28-3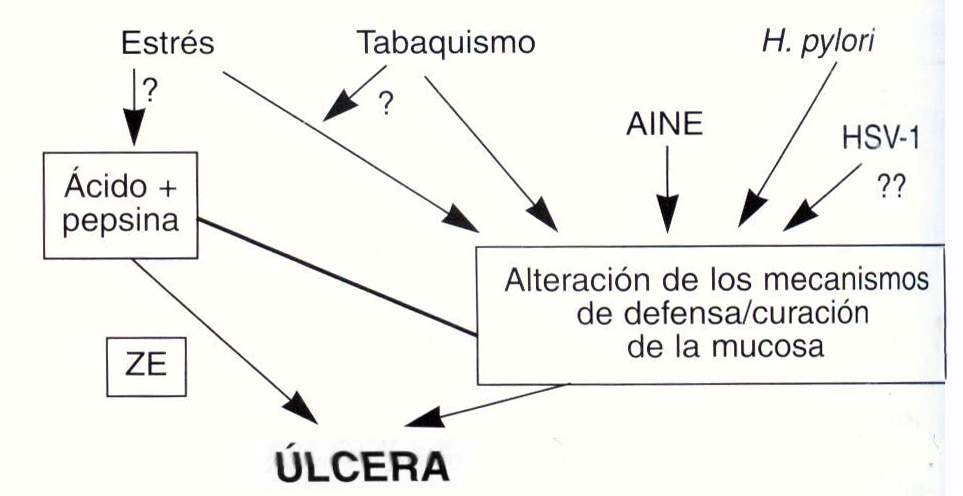
Las ulceras más comúnmente se presentan cuando estos mecanismos defensivos son alterados por procesos superpuestos como la infección por Helicobacter pylori y la ingestión de AINE.
Figura 28-3
Las ulceras gástricas se clasifican en tres tipos: I, II y III. Las de tipo I se localizan en la curvatura menor del estómago y constituyen alrededor del 60%; las de tipo II tienen la misma localización, pero son secundarias a una obstrucción parcial del píloro o de bulbo duodenal (por ejemplo, bulbo duodenal ulceroso crónico, “en trébol”); las de tipo III se ubican en el antro y son las clásicas ulceras prepilóricas (fig. 28-4). Cada una de estas ulceras gástricas tienen una fisiopatología distinta.
La ulcera gástrica tipo I cursa con un marcado hipoflujo gástrico, que aumenta a medida que la ulcera retrocede; por tal motivo se las designa tróficas. Du Plessis demostró el incremento del reflujo biliar, y Fisher comprobó una hipotonía del píloro además de una disminución del gradiente de presión antropiloro duodenal. Por tal motivo se produce el reflujo biliar y la formación de isolecitina, la cual es la responsable de la destrucción de la barrera defensiva y de la gastritis tipo B que tienen todos los portadores de ulcera gástrica tipo I. Dicha gastritis crónica lleva a la hipocloridia e hiposecreción típicas de esta ulcera. Por último, se demostró la trascendencia del entrecruzamiento de las bandas circulares musculares del estómago, como otro factor de isquemia local y de ulcera.
La ulcera gástrica tipo II se debe a la obstrucción parcial del bulbo duodenal por una ulcera duodenal crónica, deformada, que condiciona secundariamente una ectasia antral con retardo del vaciamiento gástrico y posterior hipergastrinemia y ulcus gástrico de la curvatura menor.
La ulcera gástrica tipo III responde a la misma fisiopatología de la ulcera pilórica duodenal.
La ulcera duodenal presenta una hiperfunción vagal, con incremento de la secreción gástrica basal y de la secreción gástrica nocturna, ante una comida ficticia, y aumento del polipéptido pancreático y del calibre de los troncos vagales. Dicha hipersecreción disminuye en un 70% después de la vagotomía troncular o superselectiva. Se observa una mayor masa de células parietales, de células G productoras de gastrina y una mucosa del cuerpo gástrico generalmente sana. Todo esto lleva a que entre el 50% y 70% ulcerosos duodenales presente una mayor capacidad secretoria gástrica, con un debito superior a 30 mEq/hora. Existe una falla del freno duodenal por disminución de la somatostatina antral; asimismo hay un debilitamiento de los mecanismos inhibidores duodenales por disminución de las células productoras de secretina, de somatostatina, de VIP y de todas las hormonas antigastrinas. por tanto, una característica es el pH acido casi constante del bulbo duodenal, especialmente de noche por el estómago vacío y la hipersecreción gástrica nocturna. Además, existe una disminución de la barrera defensiva del duodeno, con pérdida de la citoproteccion, ruptura del gradiente del pH duodenal y caída de las prostaglandinas duodenales.
La ulcera gástrica según su profundidad se clasifico en cuatro tipos. En el tipo I la perdida de sustancias afecta al epitelio superficial, como una erosión plana generalmente aguda y que puede curar espontáneamente; esta lesión deprimida puede confundirse con un cáncer gástrico temprano tipo II C. La ulcera tipo II compromete hasta la submucosa ya que atraviesa la muscularis mucosae; es poco profunda y fácilmente evoluciona la curación. La lesión deprimida puede confundirse con un cáncer gástrico temprano tipo III. En la ulcera tipo III la profundidad llega hasta la capa muscular propia; es una ulcera crónica, tórpida que puede curar dejando secuelas. El cáncer gástrico avanzado tipo Bormann II y III tiene estas características. La ulcera tipo IV se caracteriza por una lesión que atraviesa la capa muscular y llega a la serosa y se la denomina ulcera penetrante.
Figura 28 - 4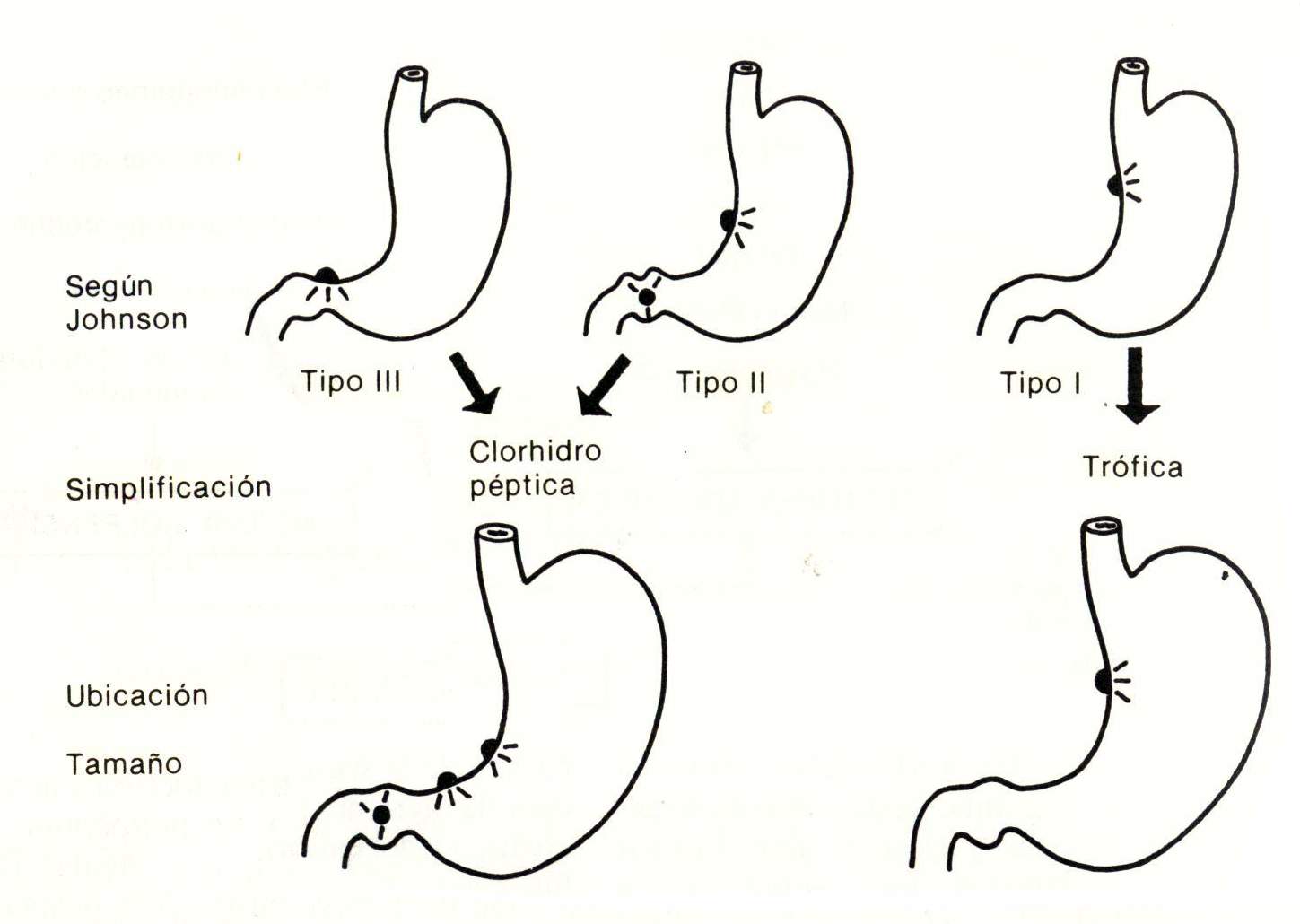
Síntomas y signos
La sintomatología de la ulcera gastroduodenal está caracterizada por el llamado síndrome ulcerosos, que puede ser típico o atípico. El síndrome ulceroso típico presenta el dolor epigástrico epigastralgia, que aparece con el estómago vacío, generalmente dos o tres horas después de las ingestas (dolor posprandial tardío), que calma comiendo con leche, con alcalinos, con anticolinérgicos, con el vómito; es un dolor diario y horario con sensación de hambre dolorosa, generalmente antes de las comidas principales y frecuentemente nocturnas. El sujeto que estando dormido es despertado por una epigastralgia que calma con la ingesta, generalmente es un ulceroso gastroduodenal. El síndrome ulceroso es diario, horario y periódico. Lo típico es su evolución por “poussées” o periodos de actividad. Es una enfermedad crónica para toda la vida. En el síndrome ulceroso atípico el dolor se localiza en el hipocondrio derecho simulando una colecistopatía; pero tiene una característica: el dolor se alivia comiendo y el paciente se siente bien con el estómago lleno-. Otras veces duele el hipocondrio izquierdo y es frecuente confundirlo con un síndrome del Angulo esplénico del colon, aunque en este último el dolor alivia con la defecación o con la eliminación de gases. El dolor ulceroso puede expresarse aun en la región umbilical o retroesternal o interescapular. Otras veces no existe dolor, pero si acidez gástrica con ritmo igual al del dolor epigástrico, a modo de un equivalente. La ulcera gástrica puede presentar síntomas del síndrome neoplásico, con anorexia, plenitud gástrica y adelgazamiento, planteándose el diagnostico diferencial con una ulcera maligna.
Por fin, existen ulceras gastroduodenales asintomáticas, las cuales pueden debutar directamente por sus complicaciones, como la hemorragia, el síndrome pilórico y la perforación. El examen físico generalmente es negativo.
Metodología del estudio
Los análisis de rutina suelen ser normales. La presencia de Helicobacter pylori puede determinarse en forma no invasiva por medio de serología para IgG o mediante una prueba de urea en el aliento luego de una carga oral de urea o con una biopsia endoscópica por medio de las pruebas para ureasa, la histología por una inflamación y la identificación del Helicobacter pylori. La radiografía seriada gastroduodenal con técnica de doble contraste puede detectar la lesión ulcerosa tanto en las curvaturas como en el cuerpo gástrico; será posible verificar el grado de elasticidad de la pared gástrica, y el doble contraste podrá poner de manifiesto no solo la ulcera sino eventualmente zonas de rigideces, imágenes lacunares, nichos de Carman irregulares. En una radiografía de ulcera péptica se consideran tres aspectos: 1) la identificación de un cráter ulceroso, 2) los cambios secundarios en el estómago o el duodeno y 3) la diferenciación entre una ulcera benigna y un cáncer. el doble contraste permite ver bien la configuración normal de los pliegues gástricos y a este nivel el barrio en capa delgada mostrara mejor una lesión deprimida. El bulbo duodenal visto en capa delgada pondrá de manifiesto el nicho ulceroso, y mejor aún, un bulbo duodenal deformado. De todos modos, la radiología nunca establece el diagnostico etiológico; aunque hay nichos ulcerosos gástricos, tipo plano, encastrados o con menisco-rodete, que siempre orientaran hacia un cáncer gástrico ulcerado. En cambio, el nicho ulceroso del bulbo duodenal generalmente es benigno. Por lo tanto, ante una lesión ulcerosa gástrica siempre existe el dilema de su benignidad o malignidad. Aquí está indicada la gastrofibroscopia con biopsias múltiples de la lesión ulcerosa y también el cepillado para citodiagnóstico.
La endoscopia con fibra óptica es un método sensible, especifico y seguro para el diagnóstico de ulceras pépticas que además permiten la inspección directa y la realización de toma para biopsia.
Los estudios funcionales gástricos como la prueba de histamina, Histalog, pentagastrina máxima, son aplicables solamente cuando un sujeto con ulcera duodenal será sometido a una cirugía gástrica o también el test de Hollander y el de la comida ficticia, para asegurar que el paciente vagotomizado si la misma fue o no completa. Por fin, en el sujeto ulceroso duodenal intratable con reiteradas ulceras recurrentes, aun gastrectomizado, deberá sospecharse un síndrome Zollinger-Ellison, donde estará indicado el test de Kay y en particular el dosaje en sangre de gastrina.