por Juan C. Linares Casas, Alberto J. Muniagurria e Eduardo Baravalle
O exame do sistema cardiovascular inclui o exame do pulso venoso jugular, do pulso arterial, da pressão sanguínea e do exame cardíaco realizado através da parede anterior do tórax. Para compreender totalmente o sistema cardiovascular, deve-se levar em conta que este sistema é composto por câmaras e tubos, que suportam diferentes pressões. Essas diferenças de pressão geram um movimento de líquidos nas tubulações e nas câmaras.
Em diferentes regiões do corpo podem ser detectados movimentos e ruídos que auxiliam o médico a se localizar em diferentes momentos do ciclo cardíaco.
É conveniente para o estudante desta metodologia conhecer em detalhes a fisiologia do sistema cardiovascular, tanto em sua parte mecânica quanto elétrica, a fim de interpretar os achados do exame físico. Por isso, será extremamente útil conhecer os diferentes registros gráficos do pulso venoso, do pulso arterial, do impulso ventricular esquerdo, do eletrocardiograma e do fonocardiograma isolados e em combinação. Juntos, o pulso arterial, o impulso ventricular esquerdo (IVI) e os sons cardíacos registram as atividades das câmaras esquerdas. O pulso venoso é o parâmetro hemodinâmico das câmaras direitas. Os achados do exame do sistema cardiovascular têm alto índice de correlação com os achados da necropsia do paciente.
PULSO VENOSO
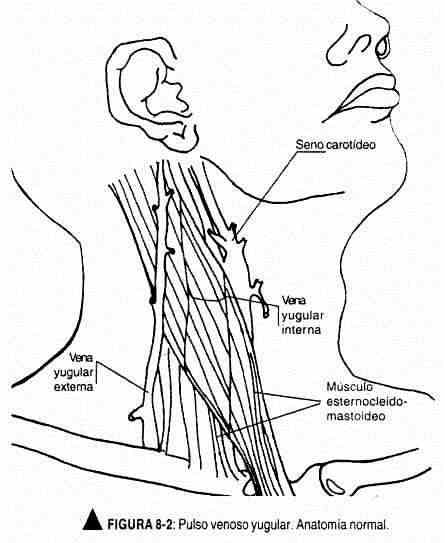
O pulso venoso, pulso venoso cervical ou pulso venoso jugular, é uma onda de volume observada na inspeção da veia jugular interna e externa no lado direito do pescoço. É um elemento clínico de grande valor, que expressa a dinâmica de retorno venoso ao coração direito. As ondas de pulso venoso refletem as mudanças no volume do átrio direito em cada momento do ciclo cardíaco. A pressão venosa indica a pressão do átrio direito. Esses dados permitem obter informações valiosas sobre o enchimento do ventrículo direito.
Técnica de exame. A onda pulsátil deve ser buscada na área de inserção clavicular do músculo esternocleidomastóideo, onde está localizada a veia jugular interna, ou diretamente na veia jugular externa. Este último pode passar despercebido nos casos de hipertensão venosa. Portanto, para medir a pressão venosa, a extremidade oscilante do pulso venoso da jugular interna direita deve ser sempre tomada como referência (Figura 8-2).
O paciente deve estar em posição supina com a cabeceira da cama elevada a 45 °. Nesta posição, a extremidade oscilante da veia jugular está imediatamente acima da clavícula. Conforme o paciente reclina, o nível sobe ao longo do pescoço até ficar oculto no ângulo mandibular. Na posição ereta, entretanto, o pulso desaparecerá atrás da clavícula.
Embora o ideal seja trabalhar com uma cama com cabeceira móvel, nem sempre isso é possível. Se um travesseiro for usado para dobrar o paciente, deve incluir os ombros; caso contrário, flexionar o pescoço pode dificultar a observação.
O médico deve estar localizado à direita do paciente e ter uma luz tangencial que favoreça a produção de sombras tênues, o que facilitará a visão da onda pulsante. O paciente deve virar o rosto para a esquerda, enquanto o médico, com a mão direita, deve procurar um batimento arterial próximo para usar como referência no ciclo cardíaco. Esse batimento pode ser o batimento carotídeo esquerdo ou o impulso ventricular esquerdo.
O pulso venoso deve ser avaliado no lado direito do pescoço, pois em 25% das pessoas normais pode-se observar ingurgitamento jugular no lado esquerdo devido à presença da artéria inominada que comprime a veia jugular.
Características do pulso venoso. Existem elementos que definem claramente o pulso venoso, os quais foram estudados por T. Lewis e P. Wood: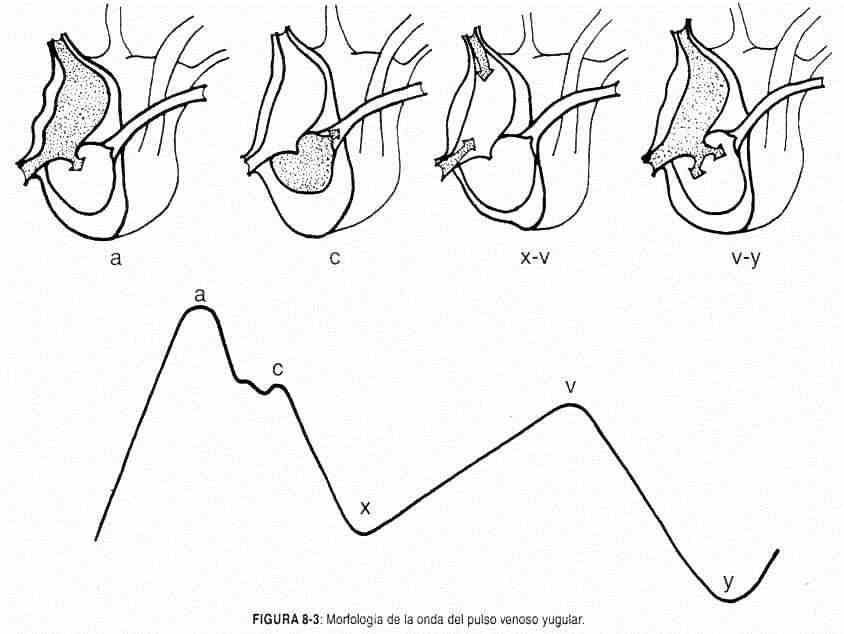
- o pulso venoso é suave, difuso e ondulado, como a maré;
- por ser uma onda de volume, pode ser vista, mas não sentida;
- o nível da onda varia com a respiração, seguindo passivamente as mudanças na pressão intratorácica. Ele desce na inspiração e sobe na expiração:
- o nível de pulso varia com as mudanças na postura seguindo a influência da gravidade e, portanto, é mais alto na posição horizontal do que na vertical;
- se as veias jugulares forem comprimidas na base do pescoço, o pulso venoso desaparecerá e as veias jugulares se tornarão ingurgitadas;
- a compressão abdominal normalmente aumenta a pressão venosa jugular, às vezes aumentando a pressão de enchimento venoso e outras vezes modificando a pressão intratorácica; isso é momentâneo.
- a característica mais marcante do pulso venoso é sua configuração.
Configuração de pulso venoso. Para cada ciclo cardíaco, o pulso venoso consiste em duas ondas com quatro cristas (a, c, v e h) e dois seios da face (x e y) (Figura 8-3).
A crista a (ou onda a) (atrial) é devida à contração atrial; é, portanto, pré-sistólico e precede o batimento carotídeo. O seio x é o comprimento de onda dominante do pulso venoso; é quase certamente produzido pelo relaxamento do átrio (diástole atrial), expressando assim a diminuição da pressão atrial durante a fase expulsiva da sístole ventricular, e é responsável pelo colapso sistólico clássico do pulso venoso. Ressalta-se que alguns autores consideram que o seio x é causado pelo deslocamento sistólico do plano tricúspide em direção à ponta. A crista c (carótida) , muitas vezes interrompendo o seio xdescendente, foi atribuída por Mackenzie ao efeito contíguo do pulso carotídeo. Ocorre durante a fase de ejeção da sístole ventricular.
A crista v (ventricular) corresponde ao enchimento do átrio direito e acredita-se que seja decorrente do aumento da pressão intra-atrial devido ao abaulamento da válvula tricúspide. Começa no final da fase de expulsão. Seu curso ascendente se deve ao acúmulo progressivo de sangue no átrio e na veia cava, enquanto a válvula tricúspide permanece fechada. Seu vértice corresponde à abertura desta, ou seja, ao esvaziamento venoso.
O seno y descendente é a inclinação descendente da onda v , assim como o seio x da onda a e, portanto, expressa a fase de enchimento ventricular rápido. É, portanto, um seio diastólico (x é sistólico), pouco marcado, pois em condições normais a diferença pressórica ou gradiente atrioventricular direito é pequena e as pressões se equalizam rapidamente.
A crista é pequena e de pouco valor clínico. Ocorre se a freqüência cardíaca estiver baixa. Em condições normais, não é visível, mas pode ser registrado no final do seio e .
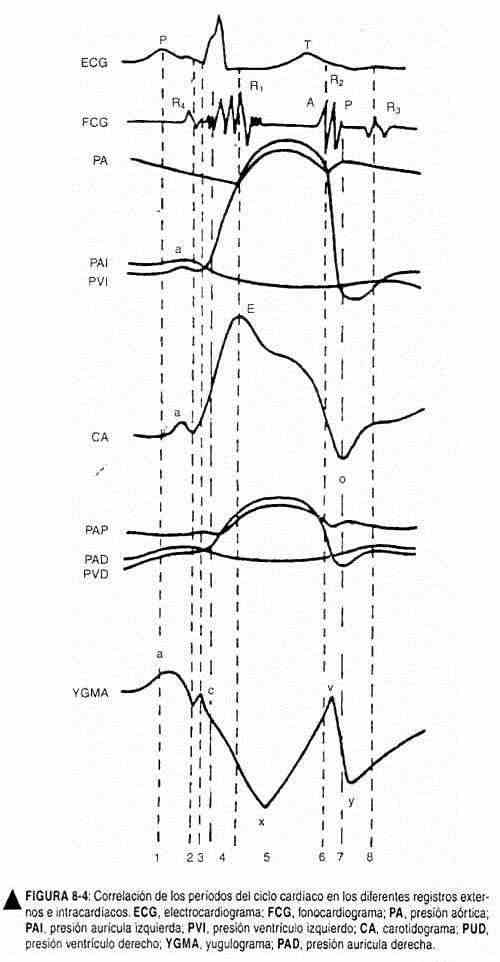
Portanto, ao contrário do batimento arterial, o pulso venoso é caracterizado pelo colapso sistólico clássico, pois a onda dominante normal é o seio x . Para localizá-lo no tempo, pode-se tomar como referência o primeiro ruído ou, melhor ainda, o pulso carotídeo, que coincide exatamente com o seio x descendente (Figura 8-4). A crista a , por sua vez, é pré-sistólica; o pico v ocorre na última parte da sístole e na mama e é claramente diastólico. Todas essas ondas são claramente distinguíveis em casos de frequência ventricular lenta. As diferenças entre o pulso venoso e o pulso carotídeo são mostradas na Tabela 8-1.
| Tabela 8-1. Diferenças entre pulso venoso e pulso carotídeo | |
| Pulso venoso | Imprensa carotídea |
| É visto e não palpável | É visto e sentido |
| A onda a está antes do primeiro ruído | Onda pulsante após o primeiro ruído |
| Difuso e ondulante | Vigoroso |
| Quatro ondas positivas e duas negativas | Uma onda positiva |
| Muda de nível com a posição | Não muda de nível com a posição |
| Desaparece sob pressão | Não vai embora sob pressão |
| Desça em inspiração | Não desce em inspiração |
| Refluxo hepatojugular (patológico) | Sem refluxo hepatojugular |
Pressão venosa. É o outro capítulo do exame do pulso jugular. A altura do pulso venoso está correlacionada com a pressão venosa central. A distância vertical entre o topo oscilante da veia jugular interna e o ângulo esternal de Louis mede a pressão venosa central (PVC) em centímetros de sangue, semelhante a centímetros de água, pois a densidade do sangue é 1,056. Lewis escolheu o ângulo esternal por estar em relação fixa com o átrio direito, cerca de 5 cm acima de seu centro geométrico, tanto na posição ortostática quanto em decúbito. A pressão venosa jugular normal varia entre +3 e -7 cm com referência ao ângulo de Louis e com o paciente em posição horizontal (Zarco) (Figura 8-5).Ao estimar a pressão venosa central, é necessário indicar a posição do paciente,
EXAME CARDÍACO
Inspeção e palpação do precórdio
A inspeção e palpação do precórdio foram exaustivamente estudadas e aperfeiçoadas nos últimos anos; eles fornecem dados de notável utilidade e precisão. Essas manobras pressupõem o conhecimento da localização das estruturas cardíacas e vasculares que estão atrás da parede torácica. O ventrículo direito está localizado no quarto e quinto espaços intercostais esquerdos, enquanto seu infundíbulo e artéria pulmonar projetam-se para o terceiro e segundo espaços intercostais esquerdos, adjacentes ao esterno. O átrio direito, em sua borda direita, está localizado na porção inferior da borda esternal direita, enquanto o átrio esquerdo está atrás do ventrículo direito e apenas o apêndice se projeta no nível do terceiro espaço intercostal esquerdo. A raiz da aorta se projeta para a direita do esterno,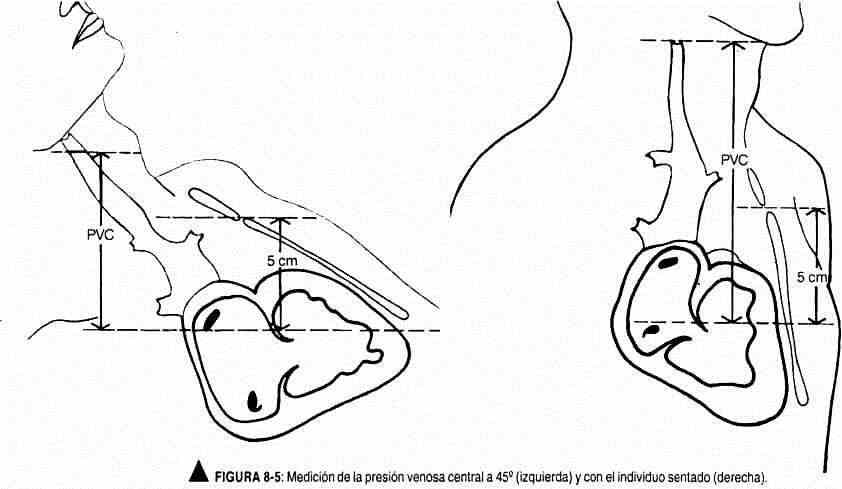
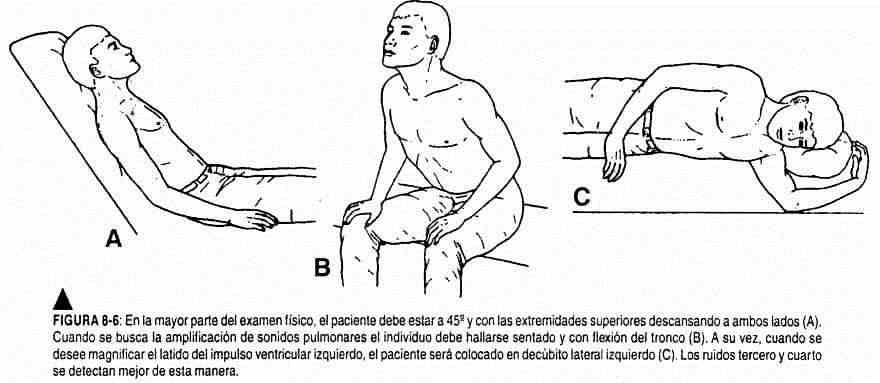
O exame clínico deve ser realizado com o paciente em decúbito dorsal supino com a cabeça levemente elevada ou, melhor ainda, com o tronco inclinado 30 ° ou 45 ° da horizontal e, a seguir, em decúbito lateral esquerdo (Figura 8-6). Recomenda-se o uso de lanterna para projetar uma luz tangencial nas diversas regiões torácicas e cervicais. Isso tornará mais evidentes as elevações e retrações das diferentes áreas examinadas. O médico deve estar à direita do paciente. Ele vai palpar colocando a mão direita no precórdio, primeiro cobrindo a região apexal, depois o mesocárdio e a região esternal inferior e, por fim, a base dos dois lados do esterno, tomando a mão do médico no formato do coração (Figura 8 - 7).
Os batimentos precordiais geralmente são mais perceptíveis à inspeção e palpação em crianças e adolescentes, bem como em pessoas com tórax fino.
Áreas. Para inspeção e palpação, as seguintes áreas devem ser avaliadas: a) apical ou impacto da ponta do coração; b) área do ventrículo direito ou tricúspide; c) pulmonar ou paraesternal esquerdo, ao nível do segundo espaço intercostal; d) aórtica ou paraesternal direita, ao nível do segundo espaço intercostal; e) epigástrico; f) esternoclavicular direito e esquerdo. A essas regiões deve ser adicionada a área à direita do batimento apexal, até o esterno e o apêndice xifóide.
Área apical. Na área apical, o impulso ventricular esquerdo é palpado, que geralmente é o movimento precordial mais notável. Também é conhecido pelo nome de choque de ponta, batimento de ápice ou ponto de intensidade máxima. Não deve ser confundido com o ponto precordial de intensidade máxima (PMI), pois, embora em indivíduos saudáveis e em muitos pacientes os dois sejam coincidentes, em alguns pacientes com cardiopatia podem ser diferentes. Em muitos pacientes com aumento do ventrículo direito ou biventricular, o PMI na verdade corresponde ao batimento do ventrículo direito.
 O impulso ventricular esquerdo é palpável e às vezes é observado em pessoas normais ao nível do quinto espaço intercostal esquerdo e, excepcionalmente, no terceiro, quarto ou sexto espaço intercostal esquerdo, acima ou dentro da linha hemiclavicular. Constitui uma elevação sistólica de 1 a 2 cm de diâmetro e 0,5 a 1 mm de largura.
O impulso ventricular esquerdo é palpável e às vezes é observado em pessoas normais ao nível do quinto espaço intercostal esquerdo e, excepcionalmente, no terceiro, quarto ou sexto espaço intercostal esquerdo, acima ou dentro da linha hemiclavicular. Constitui uma elevação sistólica de 1 a 2 cm de diâmetro e 0,5 a 1 mm de largura.
É interessante notar que as relações entre o impulso ventricular esquerdo e o coração visto fluoroscopicamente nem sempre são diretas. Embora o batimento geralmente corresponda ao ápice ou ponta do ventrículo esquerdo, às vezes é melhor coincidir com uma área 1 cm acima e fora da parte inferior esquerda da silhueta cardíaca (Fishleder).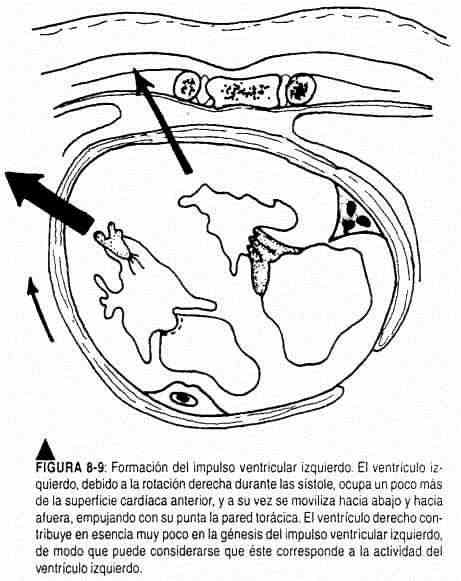
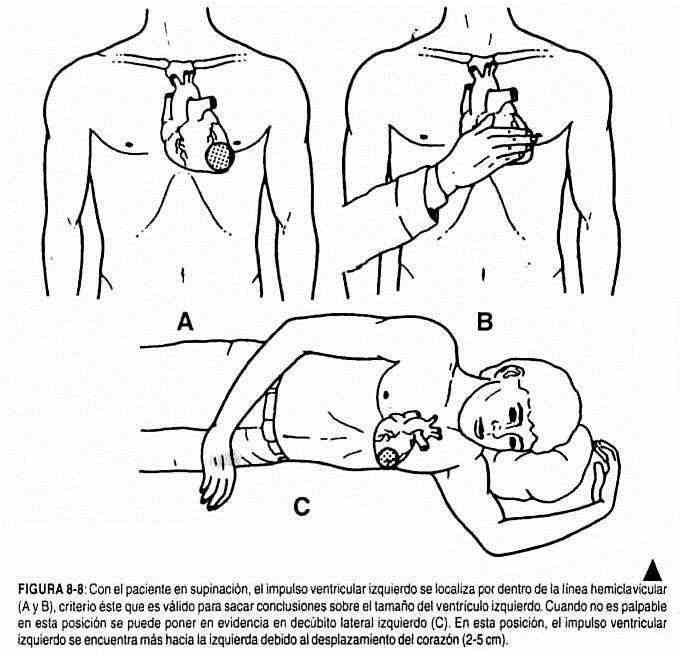
Normalmente, o impulso ventricular esquerdo se desloca 2–5 cm para a esquerda se o indivíduo está posicionado em decúbito lateral esquerdo (Figura 8-8) e 0,5–3 cm para a direita na posição de decúbito lateral direito.
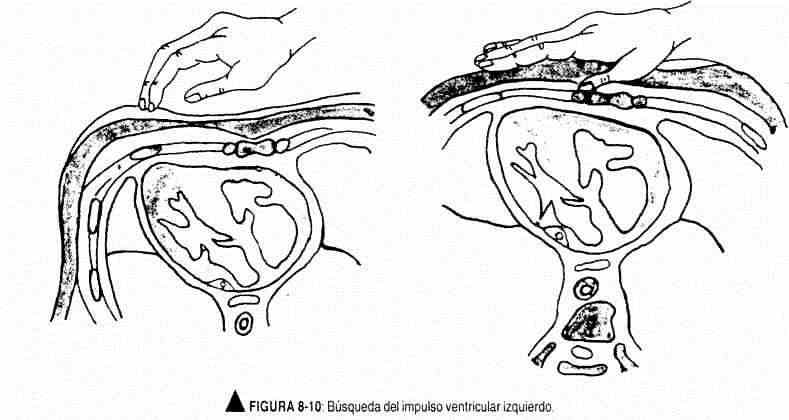
Embora vários fatores estejam envolvidos na produção dos batimentos precordiais, o impulso ventricular esquerdo tem sua gênese na torção do coração para a direita (Figura 8-9) que resulta em melhor contato do ventrículo esquerdo e do septo interventricular com o parede torácica, principalmente ao nível do ápice esquerdo, com conseqüente elevação sistólica. Para examinar o impulso ventricular esquerdo, a mão deve ser posicionada, com a palma para baixo, na parede torácica, posicionando a bola dos dedos na área apical descrita, até que seja localizado o ponto geométrico de impulso máximo (Figura 8-10). Caso não seja percebido ali, o paciente deve ser colocado em decúbito lateral esquerdo e procurar o batimento em exalação profunda, lembrando os movimentos que ocorrem no impulso ao adotar o decúbito lateral.Não apenas sua localização deve ser especificada, mas também sua extensão e caráter (amplitude, duração e força). A duração do impulso ventricular esquerdo ocupa o primeiro terço da sístole cardíaca (Figura 8-11).
Área do ventrículo direito. Esta área está no terceiro, quarto e quinto espaços intercostais à esquerda do esterno. Em indivíduos normais, podem ser percebidas pulsações suaves, que ocasionalmente podem ser mais extensas, especialmente em adultos magros ou crianças ansiosas.
Área da aorta. O batimento cardíaco nesta área é sempre anormal.
Área epigástrica ou subxifóide. Ele está localizado no ângulo formado pelo apêndice xifóide e as cartilagens costais. Em indivíduos normais e magros, o batimento aórtico pode ser palpado. A palpação dessa área é útil em crianças, tentando perceber a parede inferior do ventrículo direito; Para fazer isso, a mão é posicionada plana e para cima, com a polpa do dedo indicador direito direcionada para o ombro esquerdo da criança até bater no ventrículo direito. Essa manobra se torna mais evidente na inspiração sustentada.
Área esternoclavicular. Esta área inclui o manúbrio esternal e as articulações esternoclaviculares direita e esquerda. Nenhuma pulsação é normalmente palpável.
Auscultação
Fishleder define a ausculta como a arte de explorar as funções do coração através do ouvido. E é que, na atualidade, este método exploratório ressurgiu renovado dos níveis baixos em que foi colocado. Essa transformação respondeu a duas causas: o conhecimento mais aprofundado da fisiologia e fisiopatologia cardiovascular e o confronto da signologia não só com os achados da autópsia, mas também com a hemodinâmica e a anatomia na vida do paciente. Pode-se dizer que a ausculta é a fase de pico do exame clínico do coração.
Breves noções de acústica. Os sons que se originam nas estruturas cardíacas têm frequência que varia entre 5 e 700 b / seg e raramente alcançam, para certos sopros, valores de até 1000 b / seg ou mais. Lembrando que sons cujas vibrações são inferiores a 16 c / seg não são audíveis pelo homem, certo número de sons cardíacos cai na zona infra-som e não podem ser percebidos. Estes são causados principalmente pelo impulso ventricular esquerdo e pelos fenômenos que ocorrem no curso da contração dos átrios e enchimento ventricular rápido.
Os sons de baixa frequência (16-128 c / seg) não são fáceis de ouvir, pois estão próximos dos limites inferiores de audibilidade. O terceiro e o quarto ruídos pertencem a esta categoria. Os sons de frequências médias (128-256 c / seg) constituem a maioria das vibrações sonoras auscultáveis de origem cardíaca. Sons de alta frequência (256-512 c / seg) também são de intensidade muito baixa. Alguns sopros diastólicos fracos de regurgitação aórtica e sons da válvula protética pertencem a esse grupo. Ruídos normais quase não têm vibrações audíveis acima de 250 c / seg.
O estetoscópio (do grego stetos, chest, e skopein, examine) é um instrumento que permite ouvir os ruídos originados no corpo sem aplicar diretamente o ouvido na área em estudo. Foi inventado por Laennec em 1816. O estetoscópio ideal para exame cardiovascular deve ter duas partes, uma para baixas frequências e outra para altas frequências. Por isso, o binaural com sino e membrana em uma só peça é aquele que foi universalmente estendido.
O estetoscópio é superior na ausculta de sons fracos de média e baixa frequência, como terceiro e quarto sons e sopros de enchimento mitral diastólico. Por outro lado, a sensibilidade do sino vai depender da pressão com que é aplicado na parede: uma pressão suave transmite melhor as baixas frequências (terceiro e quarto sons, sopros diastólicos médios); enquanto a forte pressão faz com que o sino se comporte como uma membrana, transformando a pele em um diafragma rígido, e elimina sons de baixa frequência.
O estetoscópio de membrana filtra ruídos de baixa frequência para melhor percepção de ruídos de alta e baixa intensidade. Por esse motivo, a membrana é muito mais útil na ausculta das áreas de base, principalmente nos sopros diastólicos de regurgitação e na divisão de ruídos.
Existem até sopros fracos e de alta frequência (na insuficiência aórtica, por exemplo) que são mais bem ouvidos com o ouvido nu e que não são percebidos com o estetoscópio de membrana. Isso está perfeitamente de acordo com a extrema sensibilidade do ouvido humano a altas frequências.
Técnica de ausculta. A ausculta é uma técnica que só se adquire aprendendo à beira do leito. Como Paul Wood corretamente apontou, quando um médico habilidoso ouve um leve sopro diastólico, não significa que ele tenha uma audição melhor ou um estetoscópio melhor, mas sim que adquiriu um poder de concentração mais seletivo.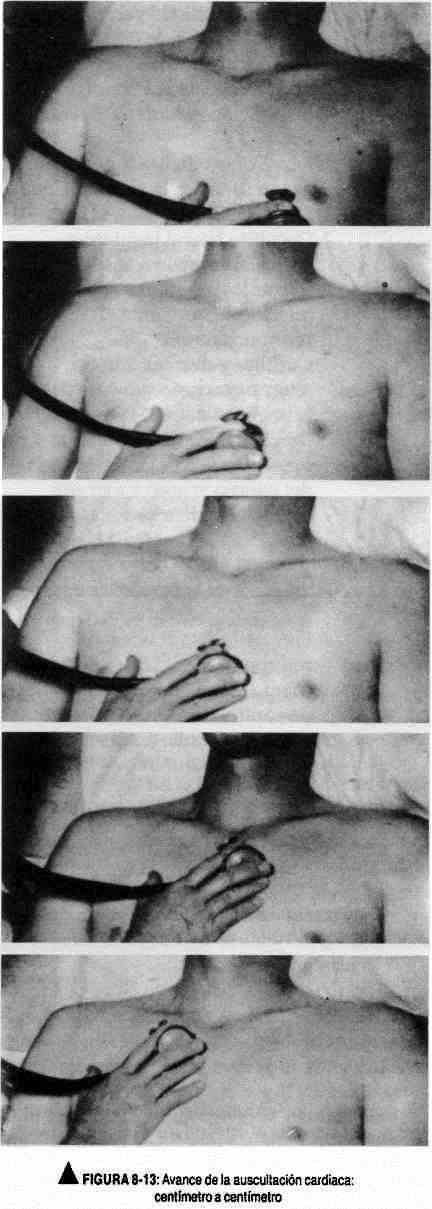
Na verdade, essa técnica semiológica se baseia fundamentalmente na capacidade de concentração do explorador.
A sala onde é examinada deve ser sim] e o mais isolada possível com cortinas e tapetes bem iluminados e com uma temperatura confortável.
O médico ficará sentado à direita do paciente, em posição confortável. O paciente, deitado em uma maca, deve estar confortável e calmo.
Se for homem, ficará com o torso nu, e se for mulher deve-se colocar um pano durante a ausculta, movimentando-o de acordo com a área a ser examinada.
A ausculta deve ser realizada de acordo com técnica sistematizada. Assim, é necessário conhecer os chamados focos clássicos ou áreas de ausculta cardíaca, que são os seguintes (Figura 8-12).
- A área mitral ou área apical ou, melhor ainda, área do ventrículo esquerdo, geralmente está localizada no nível do ápice (quarto ou quinto espaço intercostal esquerdo e linha hemiclavicular).
- A área tricúspide, ou área do ventrículo direito, inclui a parte inferior do esterno e o quarto e quinto espaços intercostais, 2–4 cm à esquerda e 2 cm à direita do esterno.
- A área aórtica está localizada no segundo espaço intercostal direito, próximo à borda esternal.
- E área pulmonar l, no segundo espaço intercostal paraesternal esquerdo. Ele se estende até a clavícula e desce até o terceiro espaço intercostal.
Embora essas áreas e suas localizações sejam de grande importância do ponto de vista didático e pela sua disseminação na nomenclatura cardiológica, o examinador não deve limitar seu exame a elas. Também é importante examinar o mesocárdio, que é a área entre as quatro áreas já mencionadas; a área acessória aórtica, no terceiro espaço intercostal esquerdo, adjacente ao esterno, o epigástrio; as regiões carótida e supraclavicular; as áreas axilar esquerda e infraclavicular e a cavidade supraesternal junto com as articulações esternoclaviculares. A ausculta também incluirá o dorso torácico, especialmente o espaço interescapulovertebral.
A ausculta deve ser iniciada pela área mitral, e daí o estetoscópio será movido em direção à extremidade inferior da borda esternal esquerda, avançando uma distância semelhante ao tamanho da membrana do estetoscópio, centímetro a centímetro. As áreas de base (pulmonar e aórtica) serão então investigadas, seguindo a borda esternal esquerda. Posteriormente, serão explorados o mesocárdio e as demais áreas citadas (Figura 8-13).
Cada uma dessas regiões deve ser explorada com o capô e a membrana. Uma vez localizado o foco máximo de ausculta de um evento sonoro, sua propagação deve ser estudada centímetro a centímetro para estabelecer sua propagação.
Após esse exame em decúbito dorsal, o mesmo deve ser repetido nas demais posições: decúbito lateral esquerdo, sentado, em pé e agachado.
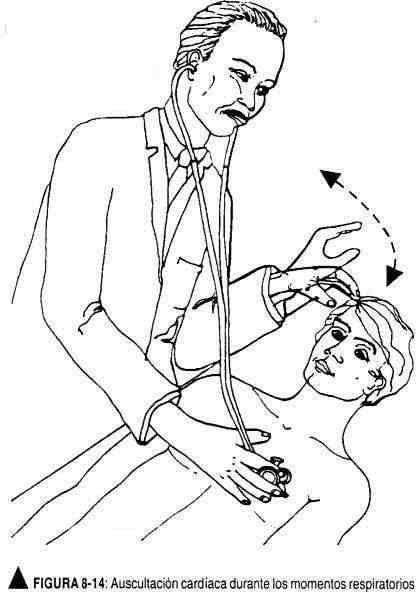
Posteriormente - ou simultaneamente - serão avaliadas as mudanças nos fenômenos auscultados durante a respiração, para os quais a mão livre do médico instruirá o paciente a inspirar ou expirar de acordo com a mudança desejada (Figura 8-14). A expiração forçada com a glote fechada ou manobras müllerianas (tosse) também podem ser realizadas para exagerar ou atenuar determinado fenômeno sonoro.
Manobras clínicas para modificar os fenômenos auscultados. Os mais importantes são os seguintes:
- Manobra de Valsalva -> diminuição do retorno venoso -> diminuição do volume do ventrículo esquerdo.
- Fechamento da mão -> aumento da resistência periférica -> aumento da pressão arterial -> aumento da freqüência de pulso -> redução da contratilidade ventricular esquerda -> diminuição do volume da diástole final.
- Massagem carotídea -> diminuição da freqüência cardíaca.
- Inspiração -> aumento do retorno venoso venoso.
Posições . Existem diferentes posições do corpo que são úteis na ausculta:
- Sentado.
- Decúbito lateral esquerdo: aproxima o coração da superfície.
- Elevar os membros inferiores -> aumenta o retorno venoso.
- Agachamento -> diminuição do retorno venoso -> aumento da pressão arterial. Se feito rapidamente -> aumento da pressão intra-abdominal -> aumento do retorno venoso e, por sua vez, compressão das artérias femorais -> aumento da pressão aórtica central, aumento da resistência à ejeção cardíaca.
- Em pé -> diminuição do retorno venoso -> diminuição do volume diastólico final do ventrículo esquerdo -> aumento do tônus simpático -> aumento da força de contração do ventrículo esquerdo. Ao levantar-se rapidamente da posição de cócoras -> diminuição significativa do volume diastólico do ventrículo esquerdo.
Manobras farmacológicas . A inalação de nitrato de amila -> produz rapidamente uma diminuição na resistência periférica com uma diminuição na pressão arterial e no retorno venoso e uma redução no volume do final da diástole no ventrículo esquerdo.
Fenômenos auscultatórios normais . A primeira coisa a procurar são os sons do coração. Só depois deve ser determinado se os sons adicionados são ouvidos.
A primeira bulha cardíaca é mais severa, duradoura e intensa nos focos mitral e tricúspide. O segundo som é mais curto, nítido e mais alto nos focos aórticos e pulmonares. Esses ruídos devem ser correlacionados com o pulso carotídeo, que cai imediatamente após o primeiro ruído. Os espaços entre esses dois tons são chamados de "silêncios". O silêncio entre o primeiro e o segundo som corresponde à sístole ventricular, e o silêncio entre o segundo e o primeiro é mais longo e corresponde à diástole.
A membrana é alterada para um sino para auscultar os chamados terceiro e quarto sons cardíacos, que são graves e são ouvidos na borda esternal esquerda inferior e na área mitral. Posteriormente, com a membrana do estetoscópio, a sístole e a diástole são tratadas em busca de sopros, cliques, cliques, etc.
Primeiro ruído normal (R1) . Ocorre no início da sístole ventricular. É auscultado e registrado em todo o precórdio, mas mostra sua intensidade máxima no foco mitral ou na área entre o ápice e a borda esternal esquerda. É mais baixo e mais longo que o segundo tom e contém vibrações de baixa frequência.
Se se deseja relacioná-lo cronologicamente com o batimento carotídeo, observa-se que ele começa no final do primeiro som.
Sua gênese tem sido um tema controverso desde Laennec. Em 1950, quarenta teorias diferentes foram apontadas sobre as causas de sua produção. Atualmente, não há nem unanimidade de critérios.
Rushmer propôs a teoria do "gerador de som cardioemático". Segundo essa teoria, os sons cardíacos seriam o resultado de acelerações e desacelerações do fluxo sanguíneo nas câmaras do coração durante as diferentes fases do ciclo. Esses movimentos vibrariam as diferentes estruturas cardíacas (válvulas, miocárdio, vasos), configurando assim os ruídos.
Schutz e Luisada apóiam a teoria de Rushmer.
A teoria da "válvula", por outro lado, considera que as válvulas são os principais elementos geradores dos sons cardíacos, pois são as estruturas que vibram com maior frequência e maior intensidade, principalmente no fechamento, por serem formadas por finos véus. e resistente. Leatham, Fishleder e Dock têm essa visão.
A seqüência de fenômenos que compõem o primeiro ruído é a seguinte: primeiro ocorre o fechamento da valva mitral, depois a tricúspide, seguido pela abertura das valvas pulmonar e sigmóide aórtica.
Os componentes mitral e tricúspide constituem o segmento principal ou audível do primeiro som. O primeiro deles é o mais intenso e é mais facilmente ouvido no ápice e na região ápice-xifóide, diminuindo em direção às áreas de base. Quando cessa a manobra de Valsalva (expiração forçada contra a glote fechada), provoca um reforço tardio, do sexto ao décimo batimento, do componente mitral. O ruído de fechamento da tricúspide segue o anterior sem interrupção ou é separado dele por um intervalo de silêncio de um a dois centésimos de segundo. É auscultado com intensidade máxima ao nível do terceiro ao quinto espaços intercostais esquerdos, próximo à borda esternal.
Imediatamente após a manobra de Valsalva, o componente tricúspide é reforçado, devido ao súbito jato de sangue venoso para as cavidades direitas. As vibrações causadas pelo movimento de abertura das válvulas sigmóides são subaudíveis. Somente em condições patológicas eles aumentam sua intensidade e adquirem o caráter de cliques.
Freqüentemente, ambos os componentes mitral e tricúspide do primeiro som são identificados separadamente junto com o apêndice xifóide, dando origem à duplicação fisiológica do primeiro som. Este fenômeno é melhor ouvido com o paciente sentado e na expiração. É observado em sujeitos
Pessoas jovens e adultos normais, e é devido à contração assíncrona de ambos os ventrículos devido à ativação precoce do septo interventricular esquerdo.
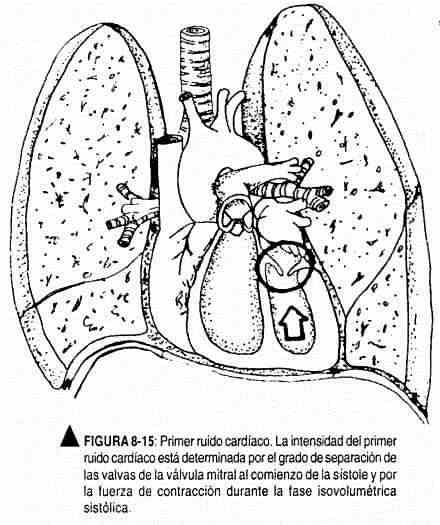
A intensidade do primeiro som cardíaco depende principalmente da posição das válvulas atrioventriculares no início da sístole ventricular (Figura 8-15). Conseqüentemente, o primeiro ruído será alto quando essas válvulas estiverem totalmente abertas na sístole e devem percorrer um longo caminho para fechar. Isso ocorre pelo prolongamento do caminho do fluxo dos átrios para os ventrículos. Na forma normal, ocorre quando o espaço PR é encurtado; O exercício, que é acompanhado por um aumento na frequência, também aumentará a intensidade do primeiro ruído.
Segundo ruído normal (R2) . O segundo som é mais curto e nítido que o primeiro e é produzido pelo fechamento das válvulas sigmóide, aórtica e pulmonar, no final da sístole mecânica ventricular, quando a pressão intraventricular cai abaixo da pressão sistêmica e pulmonar. O primeiro e o segundo sons, portanto, marcam o início e o fim, respectivamente, da sístole mecânica ventricular e, hemodinamicamente, indicam os dois pontos cruciais da alteração da pressão intraventricular.
O segundo ruído é composto por dois elementos: o componente aórtico (A2) e o componente pulmonar (P2), produzido pelo fechamento das respectivas válvulas (Figura 8-16). O componente aórtico, o primeiro, é mais intenso que o pulmonar em condições fisiológicas, é ouvido como elemento exclusivo do segundo ruído na região aórtica, no território da ponta e nas carótidas, e como elemento dominante na região da aorta. na região tricúspide, no terceiro espaço intercostal paraesternal esquerdo, e ainda na área pulmonar. O componente pulmonar mais fraco é auscultado em uma área limitada ao foco pulmonar e ao terceiro espaço intercostal esquerdo próximo à borda esternal.
É na área pulmonar onde os dois componentes do segundo som são auscultados com uma duplicação fisiológica durante a inspiração. A divisão se deve principalmente ao retardo do componente pulmonar durante a referida fase inspiratória. A inspiração aumenta o retorno venoso às câmaras direitas e, portanto, o volume sistólico do ventrículo direito, enquanto exerce um efeito oposto, embora leve, no retorno venoso ao coração esquerdo. Assim, durante a inspiração, ocorre um aumento seletivo do volume de expulsão do ventrículo direito, prolongamento da sístole mecânica direita e consequente retardo do componente pulmonar do segundo tom. Simultaneamente, a sístole ventricular esquerda encurta e o componente aórtico avança, embora em grau bem menor.
Desta forma, a duplicação fisiológica do segundo som pode ser demonstrada na área pulmonar, durante a inspiração, na maioria das crianças e adultos jovens e até mesmo em muitos idosos. É bem transmitido para toda a região paraesternal esquerda, às vezes para a região aórtica, mas nunca é ouvido no território da ponta, a menos que seja formado pelo ventrículo direito ou haja hipertensão pulmonar.
Mas é importante lembrar que, na expiração, por condições fisiológicas opostas, os fechamentos da sigmóide aórtica e pulmonar se aproximam, seus componentes se fundem em um único ruído, ou o desdobramento é mínimo. Por essa razão, a expiração estabelece o padrão na consideração do desdobramento patológico do segundo som.
Vale ressaltar que, na inspiração, não apenas o componente pulmonar é retardado, mas, à medida que o volume sistólico do ventrículo direito aumenta, a pressão arterial pulmonar se eleva e o componente pulmonar do segundo som se acentua.
Terceiro ruído normal (R3) . O terceiro ruído é gravado fonocardiograficamente com mais freqüência do que ouvido.
É encontrada e registrada principalmente em crianças e jovens, no ápice ou ligeiramente para dentro, em uma pequena área. É surdo, pouco intenso e separado do segundo ruído que o precede por um curto intervalo de silêncio ("silêncio mínimo"). Às vezes é mais intenso, especialmente em crianças ou adolescentes com eretismo cardíaco.
As condições que favorecem sua percepção são o decúbito horizontal, o decúbito lateral esquerdo e a posição de Azoulay (elevação dos membros inferiores do sujeito em decúbito dorsal), além do esforço físico. Por outro lado, ele desliga na posição vertical, na inspiração e durante a fase de pressão da manobra de Valsalva.
É um ruído médio-diastólico. Coincide com o seio e o batimento venoso, conforme descrito por Orias e Braun Menéndez, ou seja, com o término do período de enchimento ventricular rápido, e é atribuído à distensão ventricular súbita. Outros autores pensam que sua origem é valvar; seria produzida pelo fechamento momentâneo das valvas atrioventriculares no primeiro terço da diástole, devido a uma inversão transitória do gradiente de pressão atrioventricular. Mas sua baixa frequência, sua semelhança com o quarto som e, acima de tudo, o fato de ser geralmente acompanhado por um choque palpável que expressa claramente uma onda de enchimento diastólica, tornam muito mais provável que esse som se origine na súbita distensão ventricular de um efeito de "martelo de água".
Quarto ruído ou ruído atrial (R4) . Normalmente, o ruído atrial é praticamente inaudível. Só excepcionalmente é auscultado como se fosse um desdobramento pré-sistólico do primeiro som em indivíduos jovens com uma parede torácica fina, com eretismo cardíaco. Portanto, o quarto ruído normal só pode ser estudado em registros gráficos. O quarto ruído audível, exceto nos raros casos mencionados, é quase sempre patológico.
O quarto som coincide com a fase de "enchimento ventricular ativo" e depende, não da contração atrial per se, responsável pelas primeiras vibrações fonocardiográficas, mas do impacto no ventrículo do fluxo sanguíneo, impulsionado pela sístole atrial. É um som de enchimento ventricular (Leatham) produzido por um efeito de "martelo de água".
O quarto som é melhor ouvido na região tricúspide, exercendo uma pressão muito suave com o estetoscópio e, de preferência, em decúbito lateral esquerdo.